Преэклампсия (ПЭ) — это осложнение беременности, родов и послеродового периода, которое характеризуется повышением давления выше 140/90 мм рт. ст. после 20-й недели беременности, появлением белка в моче (протеинурией) и другими симптомами, указывающими на ухудшение работы почек и сердечно-сосудистой системы. Долгое время патология не имеет выраженных симптомов и зачастую выявляется во время планового обследования у гинеколога.
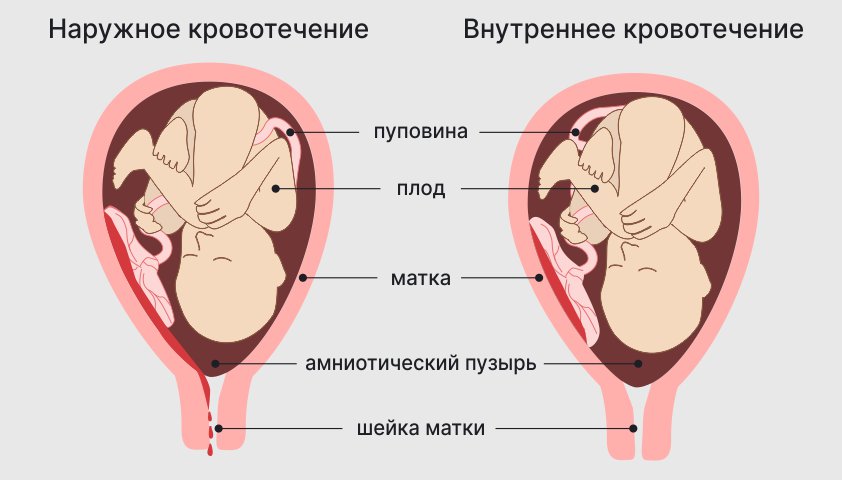
Состояние опасно тем, что иногда на фоне тяжёлых форм может начаться эклампсия — серия судорог, которая сопровождается потерей сознания и развитием комы, кровоизлиянием в мозг, отёком лёгких, преждевременной отслойкой плаценты или другими критическими нарушениями.
Преэклампсия и эклампсия могут привести к смерти или инвалидизации матери или ребёнка во время беременности, в родах или в ранний послеродовой период. Чтобы избежать грозных последствий, важно регулярно проходить диагностические осмотры и сдавать анализы.
Преэклампсия может развиваться, даже если до беременности не было предрасположенности к повышенному давлению
В Международной классификации болезней десятого пересмотра (МКБ-10) преэклампсию относят к кодам O14 («Преэклампсия») и O11 («Преэклампсия, наложившаяся на хроническую гипертензию»).
Причины преэклампсии
Причины преэклампсии до конца не изучены. Считается, что патология развивается на фоне некорректной перестройки сосудов, питающих плаценту и плод.
Есть ряд факторов, которые повышают риск преэклампсии.
Факторы риска преэклампсии:
- некоторые аутоиммунные заболевания;
- патологии сосудов;
- сахарный диабет;
- артериальная гипертензия;
- заболевания щитовидной железы;
- хронические болезни почек;
- генетическая предрасположенность к преэклампсии;
- тромбофилия — нарушение свёртываемости крови;
- ожирение;
- возраст старше 35 лет;
- первая беременность;
- преэклампсия в анамнезе;
- многоплодная беременность;
- экстракорпоральное оплодотворение (ЭКО).
Развитие (патогенез) преэклампсии
С наступлением беременности артерии матки, расположенные в месте прикрепления плаценты, трансформируются: они сильно расширяются, образуя своеобразные резервуары с артериальной кровью. Из этих резервуаров получают богатую кислородом кровь сосуды, питающие плод (и сюда же впоследствии отдают насыщенную углекислым газом венозную кровь).

От пуповины, питающей плод, ответвляются и врастают в ткань матки особые сосуды — они называются «ворсины хориона»
Через ворсины хориона происходит газообмен плода: тут он получает артериальную кровь и отдаёт венозную


Ещё один важный этап трансформации: маточные артерии теряют способность сжиматься. Это нужно для того, чтобы к плоду стабильно поступало достаточное количество насыщенной кислородом крови.
В некоторых случаях трансформация питающих матку артерий происходит некорректно. Например, они расширяются ближе к поверхности, а в более глубоких слоях остаются суженными. Или сохраняют способность сужаться за счёт оставшихся в их стенках гладкомышечных клеток и периодически спазмируются. В этих случаях кровообращение плода ухудшается и он получает недостаточно кислорода.
Чтобы не допустить кислородного голодания, включаются компенсаторные механизмы: артериальное давление женщины повышается, чтобы плод мог получать больше артериальной крови. Развивается преэклампсия.
В тяжёлых случаях повышение давления приводит к ухудшению работы или отказу жизненно важных органов (в первую очередь сердца, почек, печени). Такое состояние называется полиорганной недостаточностью.
Сроки развития преэклампсии
Преэклампсия может возникнуть на любом сроке начиная с 20-й недели беременности или в послеродовом периоде.
Преэклампсию разделяют на раннюю и позднюю. Ранняя преэклампсия развивается на 20–34-й неделе беременности. Риски опасных последствий для матери и плода при этом более высокие. Поздняя преэклампсия дебютирует после 34-й недели беременности. Считается, что это более мягкая форма патологии — она реже приводит к тяжёлым осложнениям.
Симптомы преэклампсии
Для преэклампсии характерно сочетание трёх симптомов: повышение артериального давления, белок в моче и явные или скрытые отёки Скрытый отёкРазновидность отёка, который невозможно выявить визуально или на ощупь. Определяется, например, по ежедневной прибавке в весе..

Триада симптомов при преэклампсии
При умеренной форме преэклампсии показатели давления составляют от 140/90 мм рт. ст. до 160/110 мм рт. ст. Уровень белка в моче при этом составляет более 0,3 г/л.
При тяжёлой форме давление достигает 160/110 мм рт. ст. и более. Уровень белка в моче превышает 5 г/л. Также могут возникать признаки, указывающие на ухудшение работы внутренних органов (полиорганную недостаточность).
Возможные признаки тяжёлой формы преэклампсии:
- головная боль;
- кратковременные нарушения зрения: размытое изображение, двоение, мерцание или полная потеря зрения на несколько секунд;
- тошнота и рвота;
- боли в верхней части живота;
- цианоз — посинение губ, пальцев рук или ног или других органов;
- резкое снижение объёма мочи (менее 500 мл в сутки);
- задержка роста плода;
- изменение биохимических показателей крови (повышение АЛТ, АСТ, креатинина, снижение количества тромбоцитов).
Резкое усиление вышеописанных симптомов — признак опасного состояния, эклампсии. Любое ухудшение самочувствия — повод немедленно вызвать скорую помощь.
Виды преэклампсии
Патологию классифицируют по времени возникновения и степени тяжести.
По времени возникновения:
- ранняя преэклампсия (до 34-й недели беременности) — риск осложнений и смертность при таком виде преэклампсии выше;
- поздняя преэклампсия (после 34-й недели беременности).
По степени тяжести:
- умеренная — при такой форме артериальное давление не превышает 160/110 мм рт. ст.;
- тяжёлая — артериальное давление превышает 160/110 мм рт. ст., а риск развития инсульта возрастает.
Диагностика преэклампсии
Чаще всего преэклампсия выявляется во время плановых осмотров беременной женщины у акушера-гинеколога.
На осмотре врач спрашивает о самочувствии пациентки, осматривает её на предмет отёков, измеряет давление и пульс, оценивает прибавку в весе и характер шевелений плода.

Отёки ног развиваются у многих беременных женщин. Изолированно этот признак не указывает на преэклампсию
При каждом посещении врач назначает анализ мочи. При подозрении на преэклампсию к стандартному исследованию добавляется биохимический анализ крови и коагулограмма.
Белок в моче, выявленный до 20-й недели беременности, указывает на ранее имевшиеся патологии почек. Белок, впервые появившийся в анализах после 20-й недели, считается признаком преэклампсии.
При подозрении на преэклампсию назначают клинический анализ крови, чтобы оценить содержание гемоглобина, тромбоцитов, гематокрит — изменение этих показателей может говорить о развитии тяжёлой формы заболевания.
Помимо общего анализа, могут понадобиться исследования отдельных компонентов крови.
Также в рамках диагностики преэклампсии врач назначает дополнительные инструментальные исследования.
УЗИ с целью оценки развития плода, состояния плаценты и околоплодных вод рекомендуется проводить каждые 3–4 недели.
Если женщина принимает лекарства от повышенного давления, УЗИ плода и ультразвуковую доплерографию рекомендуется проводить каждые 7–10 дней.
Начиная с 26-й недели беременности показана еженедельная кардиотокография (КТГ) плода. При тяжёлой форме преэклампсии исследование проводится ежедневно.
При неврологических проявлениях — головных болях, судорогах, нарушении зрения — назначают компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) головного мозга. Это нужно, чтобы оценить характер изменений и исключить другие возможные причины, например эпилепсию.
Самодиагностика
Если женщина в зоне риска по преэклампсии или получает лечение от повышенного давления, то, помимо регулярного посещения врача, ей нужно самостоятельно контролировать своё состояние: вести дневник давления, подсчитывать число шевелений плода Как считать шевеления плодаМетод «считай до 10»: необходимо учитывать все шевеления начиная с 9 часов утра. Если в течение 12 часов было менее 10 эпизодов шевеления плода, это может говорить о кислородном голодании и других патологиях; требуется консультация врача. (с 28-й недели беременности).

Женщинам в зоне риска по преэклампсии нужно самостоятельно измерять давление на протяжении всей беременности
Давление нужно измерять трижды в день, а данные заносить в дневник самоконтроля


Лечение преэклампсии
В зависимости от формы течения преэклампсию лечат дома или в больнице.
Условия для наблюдения преэклампсии без госпитализации:
- артериальное давление поддаётся контролю и стабильно держится в пределах нормальных значений (ниже 140/90 мм рт. ст.);
- нет значимой протеинурии (белок в моче должен быть менее <0,3 г/л);
- сохраняются нормальные показатели тромбоцитов и ферментов печени (АЛТ, АСТ) в крови;
- нет признаков задержки развития плода;
- не нарушен кровоток по результатам доплерографического исследования.
Если у беременной женщины диагностирована умеренная преэклампсия, плановые посещения врача показаны каждую неделю.
Лечение при умеренной преэклампсии направлено на коррекцию артериального давления. В первую очередь показана диета с ограничением острой и солёной пищи: это позволяет снизить нагрузку на почки, уменьшить отёки и контролировать артериальное давление.
Если давление поднимается выше 140/90 мм рт. ст., назначают лекарственную терапию. Если в норме женщина склонна к пониженному давлению, лечение начинают при показателях выше 130/85 мм рт. ст.
При хронической гипертонии (повышение давления выше 140/90 мм рт. ст., которое было выявлено до беременности или в течение первых 20 недель беременности и сохраняется в течение всей беременности) обычно назначают комплекс из 2–3 препаратов.
Если преэклампсия протекает в тяжёлой форме, применяют магнезиальную терапию (препараты магния, обычно в форме капельниц) для профилактики или лечения судорог.
При нарушении сознания и других признаках ухудшения работы внутренних органов может быть показана искусственная вентиляция лёгких.
После 24-й недели беременности врач может принять решение о преждевременном родоразрешении.
Показания для экстренного родоразрешения:
- кровотечение из родовых путей;
- подозрение на преждевременную отслойку нормально расположенной плаценты;
- острая гипоксия (кислородное голодание) плода;
- головные боли, не стихающие при приёме обезболивающих препаратов;
- нарушение зрения;
- боли в верхней части живота, которые не поддаются обезболиванию;
- тошнота и рвота;
- нарастающее ухудшение функции печени или почек;
- судороги (эклампсия);
- артериальное давление выше 160/110 мм рт. ст., не поддающееся коррекции лекарствами;
- патологические изменения показателей крови;
- нарушения состояния плода по данным КТГ;
- ухудшение или прекращение кровотока в пуповине;
- задержка развития плода;
- маловодие.
Преэклампсия, в том числе её тяжёлая форма, не считается показанием к кесареву сечению, если роды проходят позднее 32 недель беременности и не осложнены другими обстоятельствами (например, нарушением кровотока в пуповине). При этом во время родов женщина должна получать противосудорожную и антигипертензивную терапию.
После родов женщину минимум сутки наблюдают в палате интенсивной терапии. Контроль артериального давления проводят в течение 7 суток. Если давление превышает 140/90 мм рт. ст., антигипертензивная терапия сохраняется.
Осложнения преэклампсии
Преэклампсия может спровоцировать развитие хронических заболеваний (среди них атеросклероз, сахарный диабет и другие патологии) или стать причиной инвалидности у матери или ребёнка.
Одно из наиболее опасных осложнений — эклампсия. Это серия судорог, которая может сопровождаться потерей сознания и развитием комы, кровоизлиянием в мозг, отёком лёгких, преждевременной отслойкой плаценты и другими критическими нарушениями.

Эклампсия может развиться во второй половине беременности, в родах или в первые 24–48 часов после родов
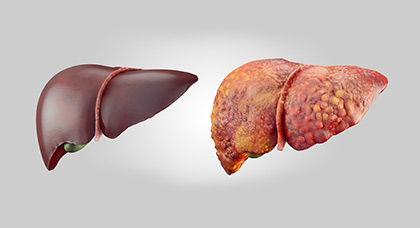
Ещё одно осложнение тяжёлой преэклампсии — HELLP-синдром. Он характеризуется нарушением работы клеток крови и может привести к некрозу и разрыву печени, кровоизлиянию в мозг, смерти матери и плода.
Прогноз преэклампсии
Ежегодно число жертв среди женщин превышает 50 000 человек, среди младенцев — 500 000. Раннее начало преэклампсии (34 недели беременности) — основной фактор материнской и перинатальной смертности.
При этом в большинстве случаев последствия патологии предотвратимы. Регулярное наблюдение беременных и своевременное лечение позволяет снизить риск опасных осложнений.
У большинства женщин с преэклампсией артериальное давление нормализуется в первые 3–7 дней после родов.
Профилактика преэклампсии
Снизить риск развития преэклампсии и многих других опасных осложнений в период вынашивания ребёнка позволяет тщательная подготовка к беременности. Женщине рекомендуется обследоваться у терапевта и узких специалистов (кардиолога, нефролога). Если есть склонность к повышенному давлению, врач подберёт препараты для контроля давления, совместимые с беременностью.
После наступления беременности также важно регулярно измерять давление и записывать в дневник. Полагаться на ощущения небезопасно: изменения артериального давления часто незаметны, женщина может прекрасно себя чувствовать в то время, как патология развивается и приводит к необратимым изменениям в работе систем и органов.
Если женщина в группе риска по преэклампсии (например, патология была диагностирована в предыдущую беременность или есть наследственная предрасположенность), врач может назначить профилактический приём препаратов для контроля давления в период с 16-й по 36-ю неделю беременности. Также показан приём препаратов кальция на протяжении всей беременности и ацетилсалициловой кислоты с 12-й по 36-ю неделю.

Наблюдение за своим состоянием и регулярные обследования в большинстве случаев позволяют вовремя отследить изменения и успешно доносить беременность
Источники
- Karrar Sh. A., Hong P. L. Preeclampsia / StatPearls. 2022.
- Преэклампсия. Эклампсия. Отёки, протеинурия и гипертензивные расстройства во время беременности, в родах и послеродовом периоде : клинические рекомендации / Минздрав РФ. 2021.
- Нормальная беременность : клинические рекомендации / Минздрав РФ. 2019