Клетки головного мозга (нейроны) взаимодействуют друг с другом с помощью электрических импульсов. Их активность контролируют две системы — возбуждающая и тормозящая. При эпилепсии их баланс нарушается, возбуждающая система начинает доминировать и группы нейронов в разных участках мозга создают мощные электрические разряды, посылая сигналы в нервные центры и мышцы тела. Это становится причиной эпилептического приступа, который обычно сопровождается судорогами, беспорядочными движениями конечностей, потерей сознания.
Эпилептический приступ можно сравнить с грозой в природе или коротким замыканием в электрической цепи.
Слово «эпилепсия» происходит от древнегреческого ἐπίληπτος — «схваченный, пойманный, застигнутый».
Заболевание может дебютировать в любом возрасте — как у взрослых, так и у детей. При этом некоторые виды эпилептических синдромов проявляются только в детстве (их называют возрастзависимыми): в таком случае судороги начинаются с рождения, а к 18–19 годам наступает спонтанная ремиссия.
У части пациентов с эпилепсией (по разным данным, у 10–45% людей) судороги бывают только в ночное время. Неофициально это называют ночной эпилепсией. Припадки возникают в глубокой фазе сна, при внезапном ночном пробуждении, при раннем, особенно насильственном, пробуждении, также их может спровоцировать недостаток сна.
По оценкам ВОЗ, эпилепсия каждый год диагностируется у 5 миллионов человек. В странах с высоким уровнем дохода ежегодно регистрируется 49 новых случаев заболевания на 100 тысяч человек. В странах с низким и средним уровнем дохода этот показатель может доходить до 139 случаев на 100 тысяч человек. Это связано с низким развитием медицины, распространённостью инфекций, которые могут стать причиной эпилепсии, вредными привычками и более высоким уровнем травматизма.
Согласно Международной классификации болезней 10-го пересмотра (МКБ-10), эпилепсию обозначают кодами в рубриках G40 («Эпилепсия») и G41 («Эпилептический статус»).
Причины развития эпилепсии
Патологическую активность клеток головного мозга, которая приводит к эпилепсии, могут спровоцировать различные факторы.
Генетика. Вероятность унаследовать заболевание от родителей, по данным разных источников, составляет от 3 до 10%. Эпилепсия может быть симптомом ряда наследственных патологий, вызванных генетическими и хромосомными мутациями: синдромов Дауна, Ангельмана, нейрофиброматоза, туберозного склероза.
Травмы и интоксикации в период беременности и родов. К развитию заболевания могут привести кислородное голодание (гипоксия) плода, воздействие алкоголя и наркотиков на организм матери, травмы, нанесённые при родах.
Повреждения мозга в течение жизни. Спровоцировать эпилепсию могут черепно-мозговые травмы, инфекции (менингит, ВИЧ, вирусный энцефалит), острые или хронические отравления (алкоголем, наркотиками, угарным газом, ртутью; интоксикация организма при тяжёлых заболеваниях печени и почек), инсульт, опухоли головного мозга.
Симптомы эпилепсии
Основной симптом эпилепсии — приступ.
Раньше это заболевание называли «падучая болезнь» из-за того, что во время приступа человек падает на землю.
Большинство людей при слове «эпилепсия» представляют себе человека, который бьётся в судорогах, а из его рта идёт пена. В то же время многие виды эпилептических приступов проявляются не так ярко, иногда их даже сложно принять за признаки «падучей болезни». Поэтому рекомендуется обращать пристальное внимание на немотивированные эмоции и реакции, беспричинные боли в голове и теле и нарушение памяти и сознания.
На эпилептический приступ могут указывать следующие признаки:
- головная боль;
- расфокусированный взгляд и потеря концентрации внимания;
- приступообразное нарушение восприятия собственной личности;
- навязчивые состояния и мысли, неадекватные действия, эйфория;
- немотивированная тревога, раздражительность, нервозность;
- судороги;
- потеря сознания;
- галлюцинации.

Первые письменные свидетельства об эпилептических припадках сделаны за 4 000 лет до н. э. Изображение: Wellcome Collection, CC BY 4.0
Виды эпилептических приступов
Приступы подразделяют на две основные группы — фокальные и генерализованные.
Фокальный приступ возникает из-за нарушения в конкретном участке мозга и часто начинается с определённых повторяющихся ощущений, которые называют аурой: тревожности, изменения вкусов и запахов, головокружения, повышения температуры тела, дежавю ДежавюОшибка мозга, который перестраивает кратковременную память в долгосрочную. В результате настоящий момент воспринимается как воспоминание и возникает ощущение, что человек уже когда-то это видел..
Такие припадки бывают простыми (с сохранением сознания) и сложными (с периодом беспамятства). И в том и в другом случае человек с эпилепсией может чувствовать немотивированный гнев, страх или тревогу, сталкиваться со зрительными или слуховыми галлюцинациями, слышать звон в ушах, ощущать непривычный привкус во рту или жжение и зуд во всём теле. Во время приступа он может неосознанно дёргать руками и ногами, поворачивать или запрокидывать голову, бессвязно произнося слова.
Генерализованный приступ происходит, если в процесс вовлечены оба полушария мозга, поэтому возникают самые разные симптомы. В отличие от фокального, генерализованному приступу не предшествует аура, он наступает внезапно.
Генерализованные приступы подразделяются на следующие типы:
- абсансы (от франц. absence — «отсутствие») — разновидность эпилептических припадков без судорог. Бывают типичными и сложными. При типичном абсансе человек перестаёт двигаться, каменеет, его взгляд становится неподвижным, на внешние раздражители такой человек не реагирует. При сложном абсансе могут закатываться глаза, возникают автоматические движения языком, губами, конечностями. Через несколько секунд сознание возвращается, он не помнит о приступе. Такие припадки могут возникать десятки и даже сотни раз в сутки, больше характерны для детей и подростков, у взрослых они возникают реже;
- миоклонические приступы — непроизвольные подёргивания и сокращения группы мышц или всего тела, которые, как правило, длятся несколько секунд;
- атонические приступы — приступы, при которых мышцы тела на короткое время резко расслабляются. Человек может упасть и получить травму;
- клонические приступы — быстрые и нерегулярные мышечные сокращения. Человек может отвести руки назад, быстро моргать, запрокидывать голову, совершать непроизвольные жевательные движения;
- тонические приступы — резкие и длительные (до минуты) сокращения мышц. В результате всё тело выгибается дугой назад, застывая в этом положении;
- тонико-клонические приступы — припадки, сопровождающиеся чередованием двух фаз. При тонической фазе приступа тело человека судорожно вытягивается, при этом он может вскрикнуть, челюсть сжимается, дыхание замедляется, он теряет сознание. Во время судорожной фазы приступа у него дёргаются конечности, язык, иногда изо рта идёт пена, происходит непроизвольное мочеиспускание и дефекация. Такой припадок может длиться несколько минут.
Часто припадки начинаются беспричинно, но иногда их могут спровоцировать яркий мигающий свет, громкая музыка с усиленным ритмом, резкие звуки, горячая или холодная вода, высокая температура, умственное напряжение, определённые движения.

Головная боль, кратковременное беспамятство, спутанные мысли и потеря концентрации внимания могут быть признаками эпилепсии
Классификация эпилепсии
Эпилепсия бывает идиопатической (врождённой), симптоматической (приобретённой) или криптогенной (с неустановленной причиной). В первом случае у человека нет органических поражений мозга или патологий, которые вызывают болезнь, и имеется наследственная предрасположенность к заболеванию. Во втором случае припадки возникают из-за органических повреждений головного мозга — опухолей, пороков развития, травм, инсультов, алкогольной или наркотической зависимости. Криптогенная эпилепсия, при которой даже тщательное обследование не позволяет выявить причину, — одна из самых сложных патологий ЦНС.
Болезнь классифицируют по причине возникновения и по характеру приступов.
По типу приступов:
- фокальная эпилепсия;
- генерализованная;
- комбинированная (объединяет признаки генерализованной и фокальной);
- неуточнённая.
По причине развития:
- эпилепсия, обусловленная генетическими факторами, наследственными заболеваниями;
- болезнь, связанная со структурными нарушениями мозга после травмы, инсульта, опухоли;
- метаболическая эпилепсия: неправильную работу мозга провоцируют некоторые болезни, возникающие из-за нарушения обмена веществ. Причинами заболевания могут быть нарушение обмена аминокислот, уремия (накопление в организме азотистых соединений и токсинов, которые в норме выводятся почками), порфирия (генетическое заболевание крови, при котором нарушается синтез гемоглобина, в организме накапливаются порфирины и разрушают нервную систему);
- инфекционная эпилепсия, которая становится следствием таких заболеваний, как менингит, СПИД, вирусный энцефалит;
- иммунные эпилепсии, причиной которых становятся аутоиммунные заболевания. При таких патологиях иммунная система ведёт борьбу с собственными здоровыми клетками, воспринимая их как угрозу;
- с неизвестной причиной.
Классификация эпилепсий имеет несколько уровней:
- Определяется тип приступа (генерализованный, фокальный или с неизвестным началом).
- Определяется тип эпилепсии (фокальная, генерализованная, сочетающая в себе оба типа или с неизвестным началом).
- Устанавливается эпилептический синдром (состояние, которое развивается при повреждении или заболевании мозга).
- Устанавливается причина расстройства.
Диагностика эпилепсии
Не все судороги, даже с потерей сознания, являются симптомом эпилепсии: по данным ВОЗ, 10% людей хотя бы раз в жизни переживают судорожный приступ по разным причинам. Его может спровоцировать, например, высокая температура. Диагноз «эпилепсия» устанавливается, если человек перенёс как минимум два приступа, между которыми прошло менее 24 часов. Лечением эпилепсии занимается невролог или эпилептолог.
Осмотр
Лучше всего, если на приём к врачу пациент придёт с человеком, который стал свидетелем приступа. Это позволит собрать более точные и подробные данные о случившемся. Кроме того, рекомендуется сделать видеозапись приступа на смартфон, чтобы показать специалисту.
На приёме врач может задать такие вопросы:
- Как давно начались приступы?
- Как часто и при каких обстоятельствах происходят?
- Как долго они длятся и каковы их признаки?
- Страдают ли эпилепсией ближайшие родственники?
- Какими заболеваниями страдал пациент?
- Какие лекарственные препараты он сейчас принимает и сохраняются ли на фоне лечения приступы?
- Были ли в анамнезе травмы и заболевания, которые могли привести к эпилепсии?
Инструментальные методы исследования
Основной метод диагностики эпилепсии — электроэнцефалография (ЭЭГ). Аппарат для проведения ЭЭГ улавливает электрические импульсы, возникающие в мозге. Они передаются от электродов, закреплённых на голове пациента, к компьютеру и отображаются на экране в виде волн — энцефалограммы. Она помогает специалисту распознать признаки эпилептической активности в мозге и увидеть, в каких его участках располагаются патологические очаги, даже в те моменты, когда у человека нет припадка.
Сначала пациенту проводят 30-минутную рутинную запись ЭЭГ. Если она недостаточно информативна, невролог даст направление на ночной мониторинг. Его проводят в условиях стационара, во время обследования врач следит за спящим пациентом и контролирует работу датчиков. ЭЭГ безвредна и для взрослых, и для детей, у этого вида исследования практически нет противопоказаний.
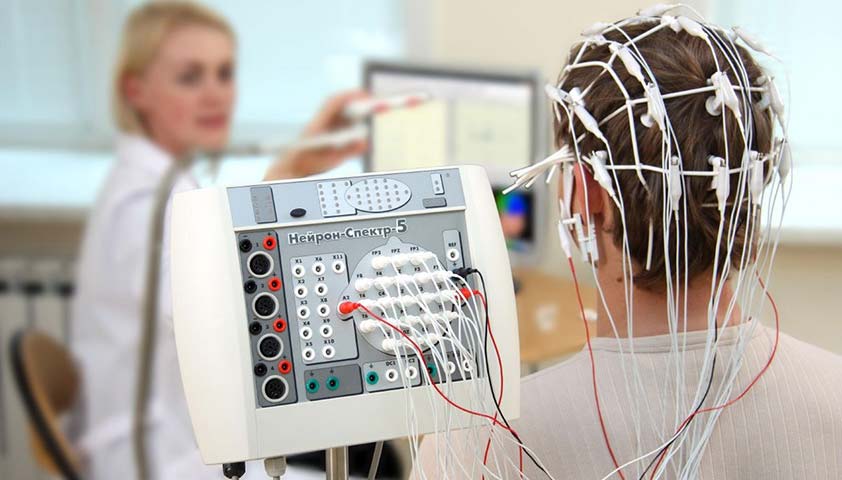
Энцефалограмма — безвредное исследование, у него практически нет противопоказаний. Фото: Baburov, CC BY 4.0
Для уточнения диагноза назначаются КТ или МРТ головного мозга. Они позволяют выявить новообразования, последствия инсульта и травмы, аневризмы и другие патологии, которые могли стать причиной эпилепсии. Также при обследовании применяют реоэнцефалографию и ангиографию сосудов головного мозга. С помощью этих исследований можно обнаружить нарушения кровоснабжения головного мозга.
Лабораторная диагностика
Специфических лабораторных маркеров эпилепсии нет. Однако врач может назначить исследования, чтобы оценить общее состояние здоровья и исключить сопутствующие заболевания, которые могут быть причиной аномальной активности нейронов в головном мозге.
Судорожный приступ может развиваться на фоне острого отравления психотропными веществами или абстинентного синдрома при алкоголизации.
При подозрении на инфекционную природу эпилепсии врач может назначить дополнительные анализы.
Если у пациента есть симптомы клещевого энцефалита или болезни Лайма или в прошлом он перенёс эти инфекции, рекомендуется провести прицельные исследования.
Последствия и осложнения эпилепсии
Согласно данным медицинской статистики, люди с эпилепсией умирают в молодом возрасте в 2–7 раз чаще, чем в среднем в популяции. Это происходит из-за осложнений болезни, высокого травматизма и суицидов. Без лечения «падучая болезнь» прогрессирует, припадки учащаются.
Из-за эпилепсии могут возникнуть следующие осложнения:
- депрессии, тревожные расстройства и расстройства личности;
- гипоксия и отёк мозга, возникающий из-за разрушения нервных волокон во время приступов;
- аспирационная пневмония, которую вызывают слюна, кровь и рвотные массы, попадающие в дыхательные пути во время припадка.
Кроме того, людям с этим заболеванием может угрожать синдром внезапной смерти при эпилепсии (СВСЭП) — смерть без явной причины. В большей степени ему подвержены молодые пациенты, у мужчин он случается чаще, чем у женщин.
Эпилептический статус
Длительный приступ или серия припадков, которые следуют один за другим дольше 30 минут, называются эпилептическим статусом. Эта патология встречается у 15–20 человек из 100 тысяч. Между приступами организм не возвращается к исходному, нормальному состоянию. Из-за того, что во время судорог нарушается дыхание и кровообращение, у человека может начаться кислородное голодание и развиться отёк мозга. А длительное напряжение мышц приводит к повышению температуры тела и ацидозу — патологическому изменению кислотно-щелочного баланса крови. Человек с эпилептическим статусом нуждается в госпитализации — такое состояние напрямую угрожает его жизни!
Травмы после приступов эпилепсии
Во время припадка человек теряет контроль над своим телом и при падении может получить ушибы, переломы, черепно-мозговые травмы. Люди, страдающие эпилепсией, чаще получают ожоги, а также тонут — припадок может стать причиной смерти во время купания не только в море, но и в собственной ванной. Кроме того, по данным исследований, пациенты с эпилепсией в 3–5 раз чаще совершают суицид.
Группы инвалидности при эпилепсии
Зачастую больные эпилепсией — как дети, так и взрослые — живут нормальной жизнью, пусть и с некоторыми ограничениями: учатся и ходят на работу, создают семьи, ездят отдыхать.
Но при некоторых формах эпилепсии оформляют инвалидность. Это происходит в следующих случаях:
- частое повторение эпилептических припадков;
- появление поведенческих изменений, нарушений в психике, когнитивного снижения;
- сочетание эпилепсии с нарушением зрения и слуха или двигательными нарушениями.
Чтобы оформить инвалидность, проходят медико-социальную экспертизу.
Группы инвалидности, которые присваиваются по итогам экспертизы:
- 3-я группа инвалидности назначается, если генерализованные приступы фиксируются 2–3 раза в месяц, фокальные без нарушения сознания — 3–4 раза в день, эпилептический статус возникает 1 раз в 4–6 месяцев. У человека умеренно снижаются внимание и память, уменьшается работоспособность и продуктивность;
- 2-я группа инвалидности назначается, если генерализованные приступы фиксируются 4 и более раз в месяц, фокальные без нарушения сознания — 5 и более раз в день, эпилептический статус возникает 1 раз в 2–3 месяца. При этом у пациента значительно ухудшаются показатели внимания (концентрация, устойчивость, переключение), умеренно снижается память;
- 1-я группа инвалидности назначается при резком снижении памяти и внимания, утрате прежних навыков и знаний, невозможности оценить своё состояние и обслуживать себя, неадекватных реакциях и поведении, апатии, галлюцинациях. Частота приступов в данном случае не имеет решающего значения.
Группы присваиваются только взрослым людям старше 18 лет, детям присваивают статус «ребёнок-инвалид».
Лечение эпилепсии
Многие виды эпилепсии хорошо поддаются лечению — у человека снижается количество приступов или они исчезают вовсе, сохраняется длительная ремиссия заболевания. Врачи называют это разрешением эпилепсии. Её можно достичь, если у пациента более 10 лет нет припадков и при этом он не получает противоэпилептические препараты более 5 лет. В случае эпилептического синдрома, зависящего от возраста, ремиссия может наступить самостоятельно по мере взросления.
Лекарственная терапия
Противоэпилептические препараты (ПЭП) позволяют достигнуть стойкой ремиссии или значительно снизить частоту приступов у 60–70% пациентов. Сейчас в России зарегистрировано более 20 таких препаратов. Врач индивидуально подбирает лекарственное средство и дозировку для пациента. Предпочтительно ограничиться приёмом одного ПЭП: монотерапия менее токсична и даёт хороший эффект. Но если при длительном приёме одного препарата возникает привыкание и лечебный эффект снижается, лекарство заменяют или комбинируют с другими ПЭП.
Лечение идёт по следующей схеме:
- Подбор препаратов и доз. Лечение начинают с одного препарата и небольших доз, постепенно подбирая оптимальную (может занять 1–6 месяцев).
- Регулярное лечение (3–5 лет).
- Постепенное снижение доз препаратов, если припадков длительное время нет, а показатели ЭЭГ нормализуются (до 5 лет).
Все решения по выбору препарата, изменению дозировки или отмене лекарств принимает лечащий врач. Ни в коем случае нельзя самостоятельно отменять ПЭП или снижать дозу — это может привести к развитию эпилептического приступа.
Пациентам с эпилепсией рекомендуется проводить терапевтический лекарственный мониторинг для того, чтобы индивидуально корректировать лечение. Он назначается для определения оптимальной дозы, при подозрении на токсичность терапии данным препаратом из-за высокой концентрации, при беременности, переходе в другую возрастную группу, а также если при соблюдении всех клинических рекомендаций эпилептические припадки продолжаются.
Хирургическое лечение
В 20–30% случаев лекарственная терапия оказывается неэффективной. Такая форма болезни называется фармакорезистентной (то есть не реагирующей на медпрепараты). Пациенту рекомендуют пройти обследование в эпилептологическом или специализированном нейрохирургическом центре, где смогут принять решение об операции на головном мозге. Хирурги удаляют участок мозга или новообразование, которые становятся причиной припадков. Но это возможно только в том случае, если удалось обнаружить конкретный участок с нарушением электрической активности.

Эффективность операции зависит от возраста: чем младше пациент, тем успешнее проходит лечение
Операцию проводить нельзя, если:
- эпилептогенная зона не установлена;
- у пациента есть тяжёлые психические заболевания;
- диагностированы прогрессирующие сопутствующие патологии: острая или тяжёлая хроническая почечная недостаточность, неконтролируемый сахарный диабет, декомпенсированная дыхательная, сердечная недостаточность и др.
Другие методы лечения
Если пациент с эпилепсией нечувствителен к лекарствам, а стандартную операцию проводить нельзя, могут назначить VNS-терапию (электростимуляция блуждающего нерва) и DBS-терапию (стимуляция ядер таламуса, отдела головного мозга, отвечающего за передачу информации от органов чувств).
При VNS-терапии в шею пациента имплантируется маленький генератор, который посылает электрические импульсы в блуждающий нерв, а через него они направляются в области мозга, отвечающие за приступы. При DBS-терапии электроды имплантируются в головной мозг. Электростимуляция помогает активизировать тормозящие нейромедиаторы, что позволяет снизить или полностью снять аномально повышенную активность нейронов.
Диета при эпилепсии
Существует мнение, что припадки может спровоцировать неправильный рацион, поэтому пациентам, особенно людям с фармакорезистентной эпилепсией, могут рекомендовать кетогенную диету и её модификации. При такой диете доля жиров в рационе увеличивается, а белков и углеводов — уменьшается. Жиры при переработке трансформируются в кетоновые тела, которые служат энергией для мозга и приводят к снижению судорожной активности. Такую диету рекомендуется дополнять витаминными и минеральными комплексами. Лучше всего этот метод помогает детям, но иногда так рекомендуют питаться и взрослым.
Первая помощь при приступе эпилепсии
Свидетелем эпилептических судорог может стать каждый. Для неподготовленного человека это довольно пугающее зрелище. И очень важно знать несложные правила, чтобы помочь человеку во время припадка, а не навредить ему ещё больше.
Что нужно делать, если у человека рядом случился эпилептический приступ:
- поддержать человека, чтобы он не упал;
- уложить на ровную поверхность, убрать стесняющую дыхание одежду — например, ослабить галстук, расстегнуть воротник рубашки;
- по возможности — положить человека в дренажное положение: голову и туловище повернуть набок. Если судороги не позволяют этого сделать, повернуть набок голову. Это позволит человеку не захлебнуться рвотными массами, слюной, пеной, кровью;
- убрать из зоны доступа твёрдые, острые и другие опасные предметы, об которые пациент может случайно травмироваться;
- если пострадавший — незнакомец, а также если у человека нет подтверждённого диагноза «эпилепсия», лучше сразу же вызвать скорую помощь. Сообщить диспетчеру адрес, пол, возраст пациента (можно примерный) и наблюдаемые симптомы. Дело в том, что некоторые опасные для жизни заболевания по проявлению схожи с эпилепсией. Если пострадавший — знакомый и диагноз «эпилепсия» подтверждён, скорую стоит вызвать, когда приступ длится более 5 минут;
- засечь время начала и окончания приступа.
Чего делать не следует ни в коем случае:
- разжимать челюсть твёрдым предметом, это может закончиться сломанной челюстью, выбитыми зубами и прикушенными пальцами спасателя;
- пытаться напоить человека или обрызгать водой. В первом случае пострадавший может захлебнуться, во втором раздражающий фактор может продлить припадок;
- давать лекарства. Самостоятельное назначение медикаментов и их применение может привести к ухудшению состояния пострадавшего и к его смерти;
- пытаться привести в чувство, проводить искусственное дыхание, фиксировать тело. Рекомендуется придерживать только голову пострадавшего — это поможет человеку избежать черепно-мозговой травмы. Можно подложить под затылок что-нибудь мягкое;
- оставлять человека без присмотра: во-первых, он рискует травмироваться, а во-вторых, свидетель может запомнить длительность и симптомы приступа и в дальнейшем описать его врачу.
Техника безопасности при эпилепсии
Большинство детей и взрослых с эпилепсией могут вести обычный активный образ жизни, особенно если с помощью препаратов или операции удалось достичь ремиссии. Но тем не менее им приходится соблюдать определённые правила безопасности, чтобы во время приступа не причинить вред себе или другим.
Людям с эпилепсией не рекомендуется:
- управлять автомобилем или другими транспортными средствами;
- находиться без страховки на высоте, у края платформ на станциях метро и железной дороге, около открытого огня, вблизи водоёмов и движущихся механизмов;
- принимать ванну и без страховки находиться в водоёмах из-за риска утонуть во время приступа;
- употреблять алкоголь и энергетические напитки;
- служить в армии, заниматься военным делом и обращаться с оружием, работать в экстренных службах (МЧС, пожарная часть, полиция, скорая медицинская помощь), а также в тюрьмах и в охране;
- использовать электроприборы рядом с водой.
Чего следует избегать при эпилепсии:
- спорт, связанный с повышенным травматизмом (боевые искусства, бокс, спортивная гимнастика, конный спорт, погружение с аквалангом, альпинизм, скалолазание, дельтапланеризм, парашютный спорт);
- употребление чая и кофе;
- употребление алкоголя и психоактивных веществ;
- частые и длительные солнечные ванны;
- резкий перепад температур, освещённости;
- недосып, психическое и физическое перенапряжение.
Что полезно пациентам с эпилепсией:
- регулярно принимать лекарства в соответствии с назначением врача;
- соблюдать рекомендованную диету;
- рассказать об эпилепсии и правилах оказания первой помощи при приступах коллегам, учителям в школе, друзьям и родственникам. Рекомендуется носить специальный браслет или медальон с информацией о заболевании;
- создать максимально безопасные бытовые условия: по возможности обставить комнаты мебелью без острых углов, застелить пол коврами;
- ограничить продолжительность работы за компьютером или просмотра телевизора, каждые 30 минут делать перерыв на 10–15 минут. Монитор следует расположить на расстоянии вытянутой руки — не ближе, а в помещении рекомендуется включать дополнительный источник света, чтобы снизить контрастность;
- регулярно и умеренно заниматься физкультурой.
Профилактика эпилепсии
По оценкам ВОЗ, до 25% случаев развития эпилепсии можно предотвратить.
Меры профилактики эпилепсии:
- снизить уровень травматизма: например, избегать опасных видов спорта, минимизировать риск ДТП;
- своевременно диагностировать и лечить инфекции;
- минимизировать или исключить любые интоксикации, в том числе курение, злоупотребление алкоголем и приём наркотических веществ;
- полноценно отдыхать, избегать переутомления и стрессов;
- обращаться к врачам во время беременности и родов, чтобы снизить вероятность травмирования ребёнка;
- проходить полноценную реабилитацию после инсультов, черепно-мозговых травм, операций на головном мозге;
- вакцинироваться от инфекций, которые могут в резидуальном периоде вызвать эпилепсию (например, от клещевого энцефалита).
Эпилепсия и беременность
Беременность при эпилепсии возможна, но при этом на фоне приёма ПЭП повышается риск врождённых пороков развития плода. Есть вероятность наследования эпилепсии. До начала беременности подбирают оптимальную терапию для матери и добиваются стойкой ремиссии. Беременность противопоказана, если эпилепсия не поддаётся лекарственному лечению или у матери диагностированы сопутствующие психические расстройства.
Источники
- Эпилепсия и эпилептический статус у взрослых и детей : клинические рекомендации / Всероссийское общество неврологов, Ассоциация нейрохирургов России, Ассоциация специалистов по клинической нейрофизиологии, Общероссийская общественная организация «Союз реабилитологов России», Российская противоэпилептическая лига. 2022.
- Парфенова Е. В., Ридер Ф. К., Герсамия А. Г. Социокультурные аспекты и различные виды стигматизации при эпилепсии // Неврология, нейропсихиатрия, психосоматика. 2018. № 10(1S). С. 89–95.
- Белоусова Е. Д., Заваденко Н. Н., Холин А. А., Шарков А. А. Новые международные классификации эпилепсий и эпилептических приступов Международной лиги по борьбе с эпилепсией (2017) // Журнал неврологии и психиатрии им. С. С. Корсакова. 2017. № 117(7). С. 99–106.
- Колягин В. В. Эпилепсия. Иркутск, 2013.

