Корь — инфекционное заболевание, которое передаётся от человека к человеку по воздуху и часто приводит к осложнениям. Проявляется сыпью, воспалением верхних дыхательных путей, кашлем, высокой температурой и слабостью. Заразность кори — почти 100%, это означает, что человек без иммунитета при контакте с вирусом точно заболеет.
Хотя болезнь известна человечеству более 2 000 лет, впервые её подробно описал в IX веке персидский врач Разес. В своём труде он изложил основные различия между корью и натуральной оспой — двумя опасными инфекциями, которые в те времена рассматривали как одну болезнь. Рекомендациями Разеса по лечению кори и оспы пользовались в Европе и Азии до XVII века.

Разес (Абу аль-Рази, 865–925 годы н. э.) — первый врач в истории, который описал симптомы кори и оспы на основании клинического обследования. Автор: Fae
В начале XX века учёные определили, что причина кори — вирус. Но конкретного возбудителя смогли найти только через полвека — в 1954 году. Активная борьба с корью во всём мире началась после того, как в 1963 году разработали вакцину. В результате резко сократились заболеваемость и смертность от кори.
До массовой вакцинации каждый год в мире вспыхивали две-три крупные эпидемии кори, за время которых умирали 2–2,5 млн человек.
В англоязычных странах у кори есть два названия: measles (от лат. misellus — «несчастный») и rubeola (от лат. rubeolus — «красноватый»). Другая вирусная инфекция со схожими симптомами — краснуха — по-английски называется rubella. Часто это приводит к путанице, особенно при переводе медицинских статей с английского языка.
В Международной классификации болезней 10-го пересмотра (МКБ-10) корь обозначается кодом B05.
Возбудитель кори
Корь — инфекционное заболевание, которое вызывает вирус из семейства парамиксовирусов (Paramyxoviridae). Генетический материал патогена защищён белковой оболочкой и двойной липидной мембраной с шипами на поверхности. Шипы — это специализированные белки, которые помогают вирусу проникать в клетки-мишени.
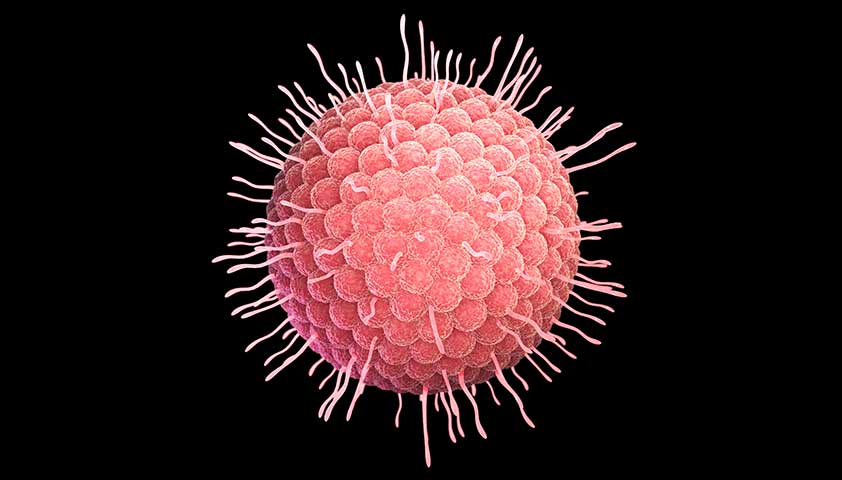
Вирус кори с шипами: Н-белок (бордовый цвет) связывает патоген с клетками-мишенями, F-белок (серый цвет) — способствует проникновению вируса в клетки
Возбудитель кори быстро погибает под воздействием тепла, солнечного света и дезинфицирующих растворов. Нагревание до 60 градусов убивает его мгновенно. В высушенном состоянии при 20 градусах вирус может сохраняться до года.
Как передаётся корь
Чаще всего корь распространяется воздушно-капельным путём. Заболевший при разговоре, кашле или чихании с капельками слюны выделяет вирусы — в воздухе они остаются до 2 часов.
Другие люди могут заразиться при вдыхании инфицированного воздуха. Коревой вирус очень летучий: с восходящим потоком воздуха он способен проникать в другие помещения через шахты лифта или вентиляционные системы. Именно поэтому во времена, когда в больницах не было инфекционных боксов (изолированных палат), для пациентов с корью выделяли верхние этажи.
Вирус кори может попасть в организм и контактным путём: через руки, если здоровый человек трогает предметы, на которых находится вирус, а потом прикасается к носу, рту или глазам.
Восприимчивость к кори у неболевших и невакцинированных людей — около 95%.
Заражённый человек становится источником инфекции ещё до того, как у него проявятся первые симптомы — пока он не подозревает, что опасен для окружающих. Поэтому заболевший свободно посещает общественные места, а все, у кого нет иммунитета против кори, становятся при этом мишенями для вируса.
Механизм развития кори
Входные ворота для вируса кори — слизистые оболочки верхних дыхательных путей и глаз. К клетке-мишени вирус прикрепляется с помощью специального шипа — H-белка (гемагглютинина), затем в дело вступает другой шип — F-белок, который помогает коревому патогену слиться с мембраной клетки и проникнуть внутрь неё. Этот процесс чем-то похож на абордаж — излюбленный у средневековых пиратов способ захвата кораблей.
Внутри инфицированной клетки вирус распаковывает генетический материал (РНК) и запускает репликацию — производство многочисленных копий себя. Новообразованные вирусные частицы покидают клетку и в течение нескольких дней распространяются по тканям организма.
Через некоторое время вирусы кори попадают в периферические лимфоузлы, а затем в кровь. С кровотоком патогены разносятся по всему организму — как раз в это время у больного появляется сыпь и другие симптомы.
Распространённость кори
Во многих странах Африки и Азии корь до сих пор занимает лидирующие позиции среди инфекционных болезней. Это связано с тем, что значительная часть людей не вакцинированы.
В Европе и Америке эпидемиологическая ситуация лучше, однако, по данным Всемирной организации здравоохранения (ВОЗ), с 2020 года увеличилась вероятность вспышек: из-за пандемии COVID-19 профилактика кори сместилась на второй план. Первую дозу вакцины от кори в 2020 году не получили более 22 млн детей грудного возраста, а в 2021-м — 25 млн. Это рекордно высокие показатели и значительный откат в глобальном прогрессе борьбы с опасной инфекцией.
В 2021 году в мире зарегистрировано 9 млн случаев заболевания корью, 128 тыс. пациентов умерли.
Корь опасна для здоровья и жизни людей любого возраста. Но больше всего рискуют заболеть дети от 1 года до 5 лет из-за особенностей работы ещё не сформировавшегося иммунитета.
А вот малыши до 3 месяцев могут быть защищены от кори: они получают специфические противокоревые антитела от матери, если она вакцинирована или переболела ранее. К 6–10-му месяцу жизни количество антител снижается и дети становятся восприимчивы к вирусу. Если у женщины во время беременности нет в крови противокоревых антител, то ребёнок может заболеть с первых дней жизни.
Ещё одна группа риска — люди старше 20 лет. Даже если они были привиты в детстве, то с годами напряжённость иммунитета снижается вплоть до полного исчезновения защиты.
В регионах с умеренным климатом заболеваемость корью повышается поздней зимой и ранней весной, в тропиках наибольшая активность в сухой сезон.
Классификация кори
По типу течения корь бывает типичной и атипичной, по выраженности симптомов — лёгкой, средней и тяжёлой формы. В зависимости от того, как организм справляется с инфекцией, возможно гладкое течение болезни и осложнённое.
Типичная корь: симптомы и этапы развития
У кори, как и у всех инфекций, есть определённая последовательность развития: инкубационный период, начало и разгар болезни, выздоровление.
Инкубационный период — время с момента попадания вируса в организм до появления первых симптомов. При кори этот период составляет 9–17 дней.
Начальный период (катаральный, продромальный) — время, когда проявляются в основном общие симптомы и отличить корь от других острых респираторных вирусных инфекций (ОРВИ) затруднительно. Длится обычно 3–4 дня.
Общие симптомы катарального периода кори:
- температура 38–39 °C;
- насморк;
- грубый сухой кашель;
- тошнота;
- покраснение слизистой оболочки глаз — конъюнктивит;
- интоксикация — слабость, озноб, головная боль, снижение аппетита.
В начальный период кори, помимо общих симптомов, появляются специфические. При раннем обращении за медицинской помощью они помогают врачу быстро установить правильный диагноз. К таким симптомам относятся коревая энантема и пятна Бельского — Филатова — Коплика.
Коревая энантема — розовато-красные пятна неправильной формы размером 3–5 мм, которые появляются на слизистой оболочке мягкого и твёрдого нёба на 2–3-й день заболевания. Через 1–2 дня пятна сливаются — их уже нельзя различить на фоне общего покраснения.
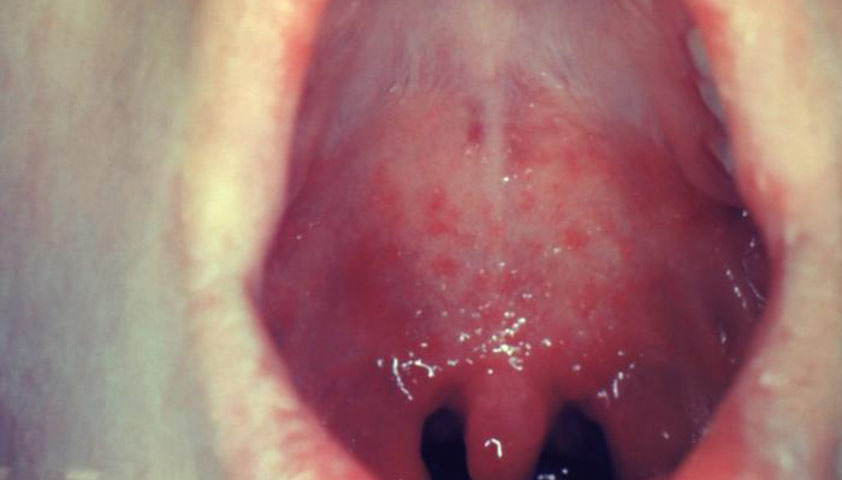
Коревая энантема (пятнистая ангина) на слизистой оболочке мягкого нёба у пациента с корью на третий день заболевания
Пятна Бельского — Филатова — Коплика — белесоватые точки на слизистой оболочке щёк и возле коренных зубов, реже на губах или дёснах. Напоминают крупицы песка размером 1–2 мм, окружённые красным ободком. Такие пятна образуются из-за мелкого шелушения клеток эпителия слизистых оболочек, не сливаются между собой, не удаляются и сохраняются в течение 2–3 дней.
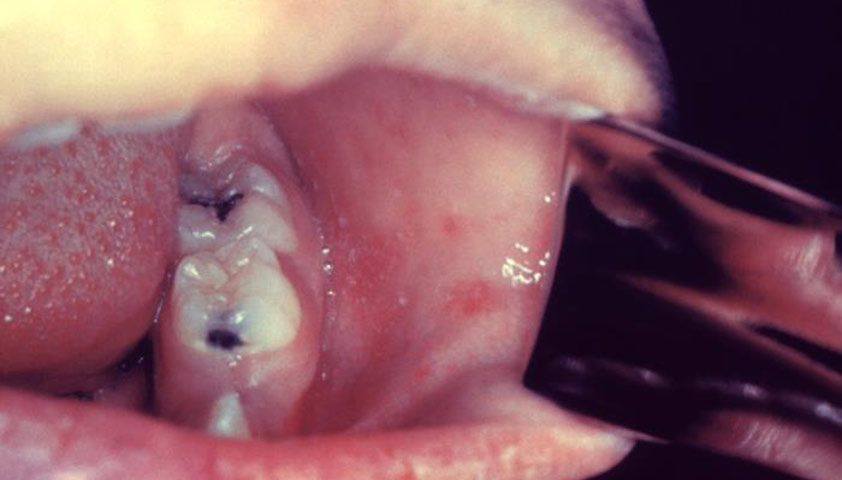
Пятна Бельского — Филатова — Коплика на слизистой оболочке щёк указывают на начало заболевания корью
Разгар болезни (катаральный период) — период появления обильной сыпи (экзантемы). На 3–4-й день она возникает за ушами, на спинке носа и вдоль линии роста волос, переходит на лицо, шею, затем сверху вниз: на туловище, руки, и в последнюю очередь — на ноги. Ладони и подошвы обычно остаются чистыми.
Типичный вид пациента с корью в период высыпаний: одутловатое лицо, затруднённое носовое дыхание, сухие губы, слезящиеся глаза

Разрозненные элементы сыпи при кори вскоре сливаются в крупные очаги


Ярко-розовые элементы сыпи возникают на фоне неизменённой кожи и часто сливаются между собой (пятнисто-папулёзная сыпь). Чем обильнее высыпания, тем тяжелее состояние пациента с корью.
Обычно в конце катарального периода температура у пациента снижается до субфебрильных цифр (37–37,5 °C), а самочувствие улучшается. Когда появляются высыпания, температура вновь достигает 39–40 °C, а симптомы интоксикации усиливаются.
Человек, инфицированный корью, может передавать вирус другим людям за 4 дня до появления первых симптомов и до 4-го дня высыпаний.
Выздоровление — период пигментации, который начинается с 3–4-го дня после появления сыпи и длится 1–2 недели. Высыпания темнеют, затем становятся медно-коричневыми и начинают исчезать в том же порядке, как и появлялись. Исчезновение элементов сыпи сопровождается мелким шелушением и лёгким зудом. Следов на теле не остаётся.
В это время улучшается и общее состояние пациента: нормализуется температура, уменьшается кашель. Иммунитет после перенесённой инфекции, как правило, сохраняется на протяжении всей жизни.
Случаи повторного заболевания корью встречаются очень редко, в основном они связаны с появлением серьёзного дефекта иммунитета на фоне ВИЧ-инфекции, опухолевой патологии или лечения иммунодепрессантами.
Особенности течения атипичной кори
Классическое (типичное) течение кори встречается в большинстве случаев, но иногда корь может протекать с особенностями.
Бессимптомная форма. Никаких клинических проявлений нет, факт инфицирования можно выявить только при лабораторном обследовании.
Стёртая форма. Напоминает ОРВИ с лёгким течением — слабые катаральные проявления (насморк, кашель) и невыраженная интоксикация. Высыпаний при этой форме кори нет.
Митигированная форма (от лат. mitis — «лёгкий»). Инкубационный период может удлиняться до 21 дня, но при этом укорачиваются все остальные: катаральный, период высыпаний и пигментации. Симптомы кори при этой форме выражены слабо, температура невысокая, нарушена этапность высыпаний, выздоровление наступает через 2–3 дня.
Абортивная форма (от лат. abortus — «прерывание»). Развивается типично вплоть до 1–2-го дня высыпаний, после чего симптомы резко исчезают. Самочувствие пациента улучшается, новые элементы сыпи не возникают — высыпания успевают затронуть лицо и верхнюю часть туловища.
Геморрагическая форма. Отличается множественными кровоизлияниями в кожу и внутренние органы и общим тяжёлым состоянием. Может привести к летальному исходу.
Гипертоксическая форма. Протекает с выраженным синдромом интоксикации на фоне очень высокой температуры тела (40 °С и выше). Пациенту необходима немедленная госпитализация.
Осложнения кори
Корь не всегда протекает доброкачественно. У детей младше 5 лет и у взрослых старше 20 высок риск развития осложнений, которые могут возникать из-за распространения вирусов по организму или присоединения бактериальной инфекции.
Распространенные осложнения кори:
- крупозный ларингит — воспаление и отек гортани с сужением её просвета;
- бронхит — воспаление слизистой оболочки бронхов;
- пневмония — воспаление лёгких;
- отит — воспаление уха;
- стоматит — воспаление слизистой оболочки рта;
- энтероколит — воспаление тонкого и толстого кишечника;
- менингит — воспаление мозговых оболочек;
- энцефалит — воспаление вещества головного мозга;
- острый рассеянный энцефаломиелит — аутоиммунное заболевание головного и спинного мозга.
Все эти осложнения объединяет то, что они развиваются или в разгар болезни, или в ближайшие дни-недели после выздоровления, когда ослабленный болезнью организм атакует вторичная инфекция или возникают аутоиммунные осложнения.
Наиболее грозные осложнения кори — поражение дыхательной и центральной нервной системы
Однако есть одно отсроченное осложнение кори, которое может возникнуть через 5–10 лет после перенесённой инфекции — подострый склерозирующий панэнцефалит (ПСПЭ).
Это грозное заболевание развивается из-за того, что вирус кори после выздоровления полностью не исчезает из организма, а частично сохраняется и приобретает способность скрываться от иммунитета (персистенция вируса).
Спустя годы патоген активируется и наносит вред структурам центральной нервной системы (ЦНС). Медленная нейроинфекция чаще возникает у людей, которые заразились корью в возрасте до 2 лет.
Клинические проявления ПСПЭ начинаются с изменений поведения (раздражительность, агрессия, неряшливость), а заканчиваются двигательными и когнитивными расстройствами. Наиболее значимые из них: нарушение речи, письма, запоминания информации, судороги, изменение походки, непроизвольные движения. Склерозирующий панэнцефалит приводит к полному распаду личности, коме и гибели пациента.
Последствия кори у беременных
Корь у беременных протекает тяжелее, чем у других взрослых, а риск осложнений ещё выше. Уровень иммунитета при беременности снижается, это делает женщин более уязвимыми к любым инфекциям.
Корь увеличивает риск выкидыша. Если женщина болеет корью на ранних сроках беременности, когда закладываются жизненно важные органы и системы будущего ребёнка, — велика вероятность возникновения пороков развития плода.На поздних сроках чаще всего возрастает риск рождения ребёнка недоношенным и с врождённой коревой инфекцией, которая тяжело поддаётся лечению и может привести к смерти новорождённого.
Диагностика кори
Коревую инфекцию подозревают, если у человека высокая температура, катаральные симптомы и сыпь. Особенно если был контакт с заболевшим корью или с тем, у кого наблюдались похожие симптомы. Пациентов, проходящих обследование на корь, изолируют.
Определить тяжесть инфекции и риск развития осложнений врачу помогают общеклинические анализы крови и мочи, а также биохимическое исследование крови.
Подтвердить диагноз помогает анализ крови на специфические антитела IgM к кори в остром периоде болезни.
В первые 4 дня заболевания антитела могут не обнаруживаться — это приводит к ложноотрицательным результатам, если обследование назначено рано.
Корь можно подтвердить, обнаружив вирусную РНК в мазках из ротоглотки, носа, в моче или крови до появления IgM-антител. Для этого используют метод высокоточной диагностики — ПЦР-тест. Вирусный геном (РНК) можно выявить в течение примерно 3 дней после появления сыпи.
Антитела IgG к вирусу кори — признак успешной вакцинации или перенесённого заболевания, после которого сформировался иммунитет к инфекции.
Лечение кори
Специфического лечения кори нет. Врач назначает симптоматическую терапию в зависимости от симптомов, тяжести болезни и вероятных осложнений.
Группы препаратов, которые может назначить врач при типичном течении кори:
- жаропонижающие — при лихорадке выше 38 °C;
- витамин А — при кори запасы витамина А истощаются, что приводит к снижению сопротивляемости заболеванию и вторичным инфекциям;
- противокашлевые — при сухом навязчивом кашле;
- муколитики и отхаркивающие — при появлении влажного кашля для облегчения выведения мокроты;
- назальные сосудосуживающие — кратковременно при насморке и заложенности носа.
Возбудитель болезни — вирус, поэтому антибактериальные препараты при кори неэффективны. Антибиотики врач может назначить только при развитии вторичных бактериальных осложнений либо для их профилактики.
Профилактика кори
Главное в профилактике кори — не допустить распространения высокозаразного заболевания и начала эпидемии. Для этого применяют раннюю диагностику и изолируют заболевших до 5-го дня от момента появления сыпи.
Взрослые, которые не болели корью и не были привиты в детстве, могут получить 2 дозы вакцины с интервалом минимум 3 месяца
Единственный эффективный индивидуальный способ защиты от кори — вакцинация. Первую прививку делают детям в 12 месяцев, вторую — в 6 лет. По данным исследований, после первой введённой вакцины иммунитет формируется в 69–81% случаев, после второй — в 95% и сохраняется максимум на 18 лет.
Через 10 лет после прививки только у трети вакцинированных в крови есть защитные антитела.
Проверить силу иммунитета можно с помощью анализа крови на антитела IgG к вирусу кори. Если уровень противокоревых антител низкий — защита от вируса ослабела и пора делать ревакцинацию. Взрослым рекомендуется проверять уровень IgG-антител против кори каждые 5 лет.
Людям, которые по каким-то причинам не делали плановую прививку и находились в очаге инфекции, проводят экстренную вакцинацию в первые 72 часа от момента контакта с больным корью.
Невакцинированным беременным и детям, которые не достигли прививочного возраста (менее 6 месяцев), для предотвращения распространения инфекции вводят противокоревой иммуноглобулин — в его составе уже есть антитела к вирусу.
После введения иммуноглобулина формируется пассивный иммунитет и вероятность заболеть корью в ближайшее время уменьшается. Если человек всё же заразится, то болезнь протекает в лёгкой форме, а вероятность осложнений минимальна.
Источники
- Корь у детей : клинические рекомендации / Минздрав РФ. 2015.
- Kondamudi N. P., Waymack J. R. Measles / StatPearls. 2022.
- Krawiec C., Hinson J. W. Rubeola (Measles) / StatPearls. 2023.
- Литусов Н. В. Парамиксовирусы (вирусы парагриппа, эпидемического паротита и кори). Иллюстрированное учебное пособие. Екатеринбург, 2018.
- Беляева Н. М., Трякина И. П., Синикин В. А., Никитина Г. Ю. Корь : учебное пособие. М., 2015.


