В медицине принято делить беременность на триместры — периоды, которые длятся по 3 месяца. Так удобнее оценивать физиологические особенности развития плода, следить за состоянием беременной женщины и фиксировать изменения.
Первый триместр — это первые 13 недель беременности, которые в акушерстве принято отсчитывать от первого дня последней менструации: именно с этого дня начинает созревать яйцеклетка, которая затем встретится со сперматозоидом и даст начало новой жизни.
Акушерский срок беременности отсчитывается от первого дня последней менструации.
Есть также понятие истинного, или эмбрионального, срока беременности: он отсчитывается с момента зачатия и примерно на 2 недели отстаёт от акушерского. На практике врачи не используют этот способ: он считается недостаточно точным.
1-я и 2-я недели беременности
На 1-й и 2-й неделе беременность ещё не произошла: организм только готовится к возможному зачатию. В яичнике созревают фолликулы. В каждом из них под действием различных гормонов зреет яйцеклетка — женская половая клетка, которая содержит в себе половину генетического материала будущего ребёнка.
Ближе к концу 2-й недели появляется один главный — доминантный — фолликул с самой зрелой яйцеклеткой.
Он разрывается и выпускает яйцеклетку, которая направляется в маточную трубу и движется в сторону матки. Этот период называют овуляцией — самым благоприятным временем для зачатия ребёнка.
Когда яйцеклетка встречается со сперматозоидом, происходит оплодотворение и зарождается новая жизнь.
3-я неделя беременности
На 3-й неделе беременности оплодотворённая яйцеклетка — зигота — прикрепляется к стенке матки. Сразу после этого наружная оболочка зиготы начинает вырабатывать особый гормон — ХГЧ (хорионический гонадотропин человека). Главная задача этого вещества — сохранить зародыш и создать комфортные условия для дальнейшего развития беременности.
4-я неделя беременности
На 4-й акушерской неделе беременности будущего ребёнка уже называют эмбрионом. Пока это небольшое скопление клеток, которое настолько мало, что его трудно обнаружить даже на УЗИ.
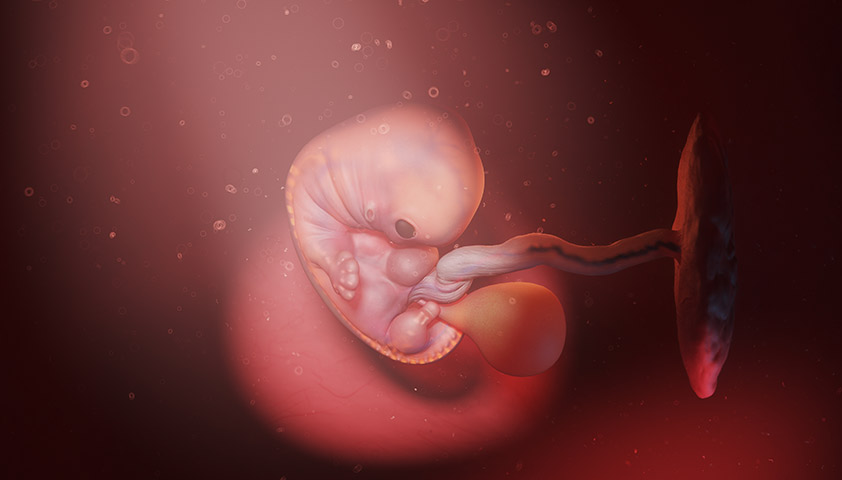
На 4-й неделе эмбрион выглядит как скопление клеток, покрытых трёхслойной оболочкой
Эмбрион заключён в трёхслойную оболочку — лепестки. Каждый лепесток не просто защищает его от повреждений, но ещё и даёт начало будущим органам и системам. Так, из внутреннего слоя со временем развиваются дыхательная и пищеварительная система, из среднего — сердце, кровеносные сосуды, кости и мышцы, а из внешнего — мозг, нервная система, глаза, кожа, зубы и ногти.
5-я неделя беременности
К 5-й неделе беременности у эмбриона уже формируется собственная система кровообращения — сердце и сосуды, которые перекачивают кровь.
Активно формируется нервная трубка — особая структура, которая затем станет основой головного и спинного мозга. Чтобы нервная трубка развивалась как следует, в организме будущей матери должно быть достаточно фолиевой кислоты. Если этого вещества окажется недостаточно, то у ребёнка могут сформироваться тяжёлые нарушения — расщепление позвоночника, анэнцефалия (порок развития, при котором у плода нет больших полушарий мозга).
Чтобы этого не произошло, фолиевую кислоту лучше начать принимать сразу, как только женщина узнала о беременности, а иногда и раньше.
6-я неделя беременности
На 6-й неделе беременности у эмбриона появляются зачатки конечностей — бугорки на месте будущих рук и ног, закладываются лицевые структуры. Продолжают формироваться внутренние органы, начинает биться сердце.
Частота сердечных сокращений у эмбриона на 6-й неделе беременности достигает 160 ударов в минуту — это примерно в два раза больше, чем у взрослого.
7-я неделя беременности
На 7-й акушерской неделе беременности у эмбриона увеличивается голова — она выглядит слишком крупной и непропорциональной по сравнению с тонким вытянутым телом. Так происходит из-за активного формирования мозга.

Мозг эмбриона активно развивается. Из-за этого его голова на 7-й неделе выглядит слишком большой
Продолжают развиваться внутренние органы — желудок и кишечник, выделяются глотка и пищевод. Появляется половой бугорок, из которого затем сформируются женские или мужские репродуктивные органы. Какими они будут, зависит от набора хромосом: XX — женский, XY — мужской.
8-я неделя беременности
С 8-й недели беременности эмбрион уже называют плодом. У него продолжают формироваться нервная система и мозг. Активно развиваются руки и ноги, на которых уже можно различить маленькие перепончатые пальчики. Половой бугорок постепенно принимает очертания наружных половых органов, однако определить пол плода пока невозможно.
Закладываются эндокринные и слюнные железы, а сердце уже имеет четыре камеры.
9-я неделя беременности
К 9-й неделе у плода уже сформированы руки и ноги, на которых видны локти и колени. Начинают работать печень, почки, щитовидная железа.
Будущий ребёнок умеет сжимать кулачки и открывать рот, в котором можно разглядеть зачатки молочных зубов.
10-я неделя беременности
Внутренние органы плода окончательно сформированы. Теперь им предстоит увеличиваться и совершенствоваться. Активно развивается мозг, уже разделившийся на два полушария. Выделяется шея — теперь ребёнок может поворачивать голову. Исчезает перепонка между пальцами.
На лице ребёнка видны губы, нос и веки, а на бровях и голове начинают расти первые — пушковые — волосы.
11-я неделя беременности
На 11-й акушерской неделе беременности все части тела и внутренние органы плода сформированы. Рост замедляется. Теперь ребёнок начинает активно набирать вес.
Плод уже может двигать руками и ногами, хвататься за пуповину, отталкиваться от стенок матки.
Поджелудочная железа ребёнка начинает производить инсулин. Развиваются центральная и периферическая нервная система.
12-я неделя беременности
Именно на 12-й неделе плацента — орган, который обеспечивает ребёнка питательными веществами, — начинает работать в полную силу. Она выводит продукты обмена и вырабатывает гормоны, которые поддерживают сохранение беременности.
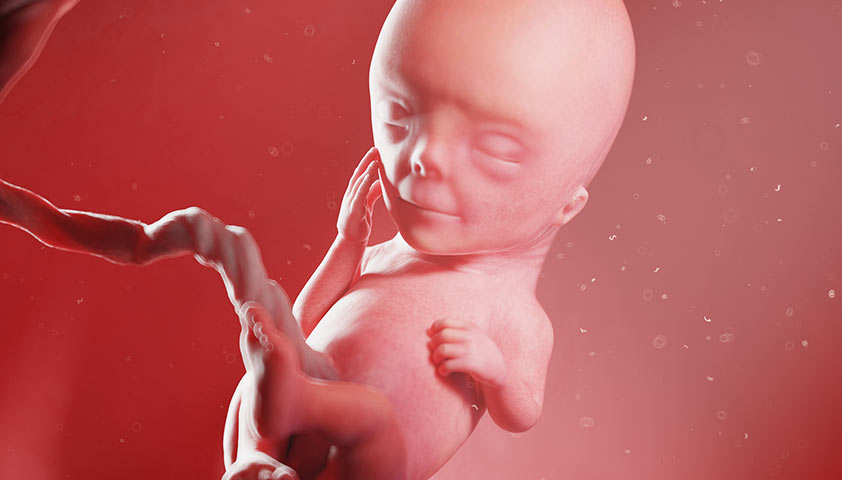
На 12-й неделе плод покрыт тонкой прозрачной кожей, под которой хорошо различимы кровеносные сосуды
13-я неделя беременности
На этой неделе у ребёнка активно формируются слуховые структуры, он уже может реагировать на звуковые волны высокой частоты. Кроме того, продолжает развиваться мозг.
У ребёнка оформляются рёбра и голосовые связки. У девочек в малом тазу формируются яичники, у мальчиков — простата.
Какие проблемы могут быть в первом триместре беременности
С первых дней беременности в организме женщины происходят глобальные перемены. В крови повышается концентрация гормона ХГЧ, усиливается синтез половых гормонов эстрогена и прогестерона.
Из-за гормональных перестроек настроение женщины может стать более переменчивым: будущая мама может внезапно расплакаться или, наоборот, развеселиться.
Частые спутники первого триместра — утренняя тошнота, повышенная чувствительность молочных желёз, запоры, незначительные молочно-белые выделения из влагалища, учащённое мочеиспускание. Кроме того, у будущей мамы может появиться чувство разбитости, утомляемость, изменение вкусовых предпочтений. Все эти признаки в целом нормальны.
Главной опасностью первого триместра считается ранний выкидыш — самопроизвольное прерывание беременности на сроке до 12 недель. По статистике, такие выкидыши составляют около 80% от общего числа спонтанных абортов и наступают ещё до первых клинических признаков беременности.
Чаще всего ранние выкидыши вызваны генетическими мутациями, при которых плод становится нежизнеспособным.
Основные причины раннего выкидыша:
- хромосомные нарушения у плода;
- возраст матери старше 40 лет;
- инфекционные заболевания — сифилис, хламидиоз, токсоплазмоз;
- травмы живота;
- аномалии развития половых органов;
- выраженное ожирение;
- хронические заболевания — поликистоз яичников, гипотиреоз (сниженная функция щитовидной железы), сахарный диабет, антифосфолипидный синдром (образование тромбов в венах и артериях);
- курение, употребление спиртных напитков, наркотических веществ;
- приём некоторых лекарственных средств — нестероидных противовоспалительных препаратов, противомикотических средств, антидепрессантов.
Симптомы раннего выкидыша зависят от его типа — угрожающий, начавшийся, септический, выкидыш в ходу.
При угрожающем выкидыше у женщины появляются тянущие боли внизу живота и в области поясницы, скудные кровянистые выделения из половых путей. Характерный признак неполного выкидыша — длительное кровотечение, выкидыша в ходу — интенсивное кровотечение и боль внизу живота. А основные симптомы септического выкидыша — вагинальное кровотечение, озноб и лихорадка.
При появлении симптомов выкидыша беременной женщине необходимо срочно вызвать скорую помощь.
Какие обследования нужны на ранних сроках беременности
Все беременные в первом триместре сдают примерно одинаковый набор анализов — перечень утверждён приказом Министерства здравоохранения РФ. Сделать это можно в государственной поликлинике или в коммерческой лаборатории — закон не ограничивает пациентов в этом праве. В женской консультации обязаны принять результаты анализов в любом случае.
Общий и биохимический анализ крови позволяют оценить здоровье в целом, проверить обмен веществ и состояние печени.
Исследование крови на определение группы крови и резус-фактора — базовый анализ, который в первом триместре по возможности стоит сделать обоим будущим родителям. Это поможет предотвратить резус-конфликт — осложнение, которое может привести к выкидышу на ранних сроках или преждевременным родам.
Коагулограмму назначают, чтобы оценить риск кровотечения и исключить вероятность образования тромбов во время беременности и родов.
Комплексное исследование определяет основные внутриутробные инфекции (TORCH-инфекции).
Общий анализ мочи помогает выяснить, готовы ли почки к повышенной нагрузке на них во время беременности.
Также при постановке на учёт нужно сдать посев мочи на микрофлору.
Анализ на инфекции, передаваемые половым путём, во время беременности назначают дважды — при постановке на учёт и перед родами. При первом визите к врачу также сдают анализы на ВИЧ, сифилис, гепатиты B и C.
Также беременной назначают анализы на гонококк, трихомонады, дрожжевые грибы.
С 10-й по 14-ю неделю беременности проводят первый скрининг — в него входят УЗИ и биохимический анализ крови, который позволит оценить риск развития хромосомных аномалий плода.
УЗИ в первом триместре проводят двумя способами — трансабдоминально (через стенку брюшной полости) или трансвагинально (с введением датчика во влагалище). Оба метода безболезненны, безвредны для плода и занимают всего 15–20 минут.
Трансабдоминальное исследование считается золотым стандартом УЗИ во время беременности
Информация, которую врач может определить с помощью УЗИ:
- срок беременности;
- предварительная дата родов;
- расположение зародыша (маточная или внематочная беременность);
- количество и качество околоплодных вод;
- наличие или отсутствие кист, опухолей в матке и яичниках;
- признаки пороков развития плода.
Биохимическое исследование крови позволяет определить содержание двух гормонов, которые вырабатываются плацентой, — бета-ХГЧ (хорионического гонадотропина человека) и PAPP-A (протеина A, ассоциированного с беременностью).
По концентрации этих гормонов врач может выявить признаки возможных нарушений. Так, слишком высокий уровень бета-ХГЧ может указывать на хромосомные аномалии, а слишком низкий — на риск самопроизвольного прерывания беременности.
Недостаточный уровень PAPP-A может быть связан с генетическими отклонениями у плода, задержкой его развития, а также с внематочной беременностью.
Оценить риск генетических аномалий плода также позволяет неинвазивный пренатальный тест (НИПТ). Такое исследование даёт более точный результат, чем комплекс УЗИ и биохимии, и позволяет заподозрить больше врождённых отклонений.
Сделать НИПТ можно начиная с полных 9 недель беременности по УЗИ.
Что не рекомендуется на ранних сроках беременности
Первый триместр — пожалуй, самый волнующий этап на пути к материнству. В организме женщины происходят глобальные перемены, а будущий ребёнок тем временем активно развивается.
На ранних сроках беременности не рекомендуется принимать антибиотики и лекарственные препараты, обладающие тератогенным эффектом, то есть такие, которые могут привести к врождённым порокам развития ребёнка. При любых симптомах болезни следует обратиться к врачу — он определит причины недомогания и подберёт безопасные лекарства.
Также на время придётся отказаться от экстремальных видов спорта, таких как дайвинг, парапланеризм, горные лыжи. Не менее опасны и прыжки с парашютом, конный спорт: во время тренировки можно упасть и получить травму живота.
С особой осторожностью следует подойти к траволечению. Некоторые растения (пижма, зверобой, алоэ, анис, гвоздика, календула) могут спровоцировать выкидыш.
В первом триместре не рекомендуется выполнять косметологические процедуры, такие как инъекции ботокса, фотоэпиляция, мезотерапия. Эффект от них может оказаться непредсказуемым.
На всё время беременности необходимо отказаться от курения и употребления спиртных напитков. Алкоголь негативно сказывается на формировании органов и систем малыша, а никотин крайне негативно воздействует на плаценту.

Курение во время беременности может привести к задержке развития плода и преждевременным родам
Какие витамины нужны беременным в первом триместре
В первом триместре особенно важны следующие витамины: B9, полиненасыщенные жирные кислоты омега-3, витамины B6 и B12.
Фолиевая кислота (витамин B9) — водорастворимый витамин, который поддерживает кроветворение, участвует в синтезе ДНК, помогает нормализовать обмен веществ и положительно влияет на работу иммунной, сердечно-сосудистой, нервной и пищеварительной системы.
Возможные последствия дефицита фолиевой кислоты для беременной женщины:
- фолиеводефицитная анемия,
- выкидыш,
- частичная отслойка плаценты,
- мертворождение.
Возможные последствия дефицита фолиевой кислоты для плода:
- дефекты нервной трубки, которые в дальнейшем приведут к нарушениям развития центральной нервной системы;
- расщепление позвоночника (spina bifida) — заболевание, при котором спинной мозг в канале позвоночника не закрывается;
- анэнцефалия — частичное или полное отсутствие полушарий головного мозга, костей черепа;
- иниэнцефалия — неполное развитие основания черепа.
Согласно рекомендациям ВОЗ, фолиевую кислоту следует принимать за 4 недели до планируемого зачатия и — обязательно — в течение всего первого триместра.
Полиненасыщенные жирные кислоты омега-3 — это биологически активные вещества, которые поступают в организм с пищей и выполняют множество важных функций: предупреждают образование атеросклеротических бляшек, нормализуют кровяное давление, подавляют воспалительные и аллергические реакции, способствуют укреплению иммунитета.
Возможные последствия дефицита омега-3 для беременной женщины:
- выкидыш;
- преждевременные роды;
- преэклампсия — тяжёлая форма позднего токсикоза.
Возможные последствия дефицита омега-3 для плода:
- задержка внутриутробного развития;
- нарушения развития центральной нервной системы;
- неправильное формирование головного мозга и, как следствие, умственная отсталость.

Натуральные источники омега-3 — сёмга, семена чиа, грецкие орехи, льняное масло
Витамин B6 (пиридоксин) участвует в 150 биохимических реакциях в организме. Также он необходим для нормальной работы практически всех внутренних органов, нервной системы. А ещё витамин B6 делает кожу и волосы здоровыми, помогает укрепить кости.
Возможные последствия дефицита витамина B6 для беременной женщины:
- выраженный токсикоз;
- повышение уровня сахара в крови.
Возможные последствия дефицита витамина B6 для плода:
- нарушения развития центральной нервной системы;
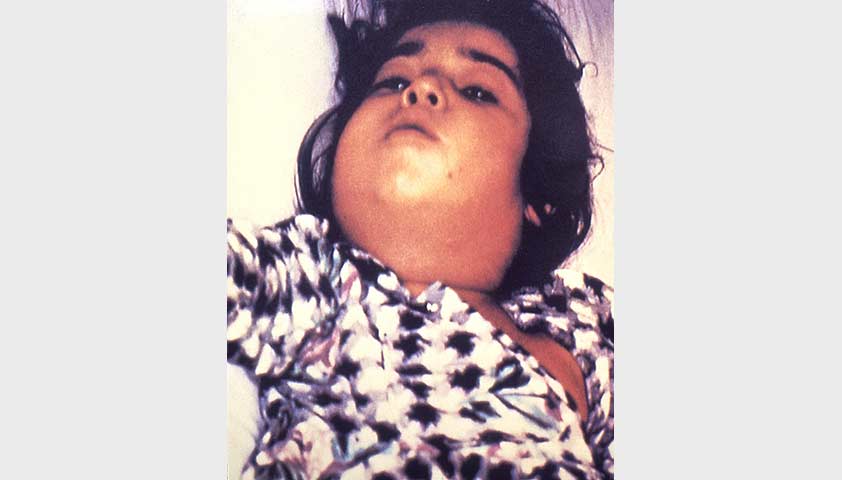
- пороки развития — заячья губа, волчья пасть;
- врождённые пороки сердца.

Нажмите, чтобы увидеть.
Заячья губа (хейлосхизис) — внутриутробный порок, который может развиваться у плода при остром дефиците витамина B6
Витамин B12 (цианокобаламин) участвует в синтезе ДНК и производстве энергии, а также поддерживает работу нервной системы.
Возможные последствия дефицита витамина B12 для беременной женщины:
- B12-дефицитная анемия;
- выкидыш;
- преэклампсия и эклампсия;
- венозный тромбоз;
- тромбоэмболия лёгочной артерии (ТЭЛА).
Возможные последствия дефицита витамина B12 для плода:
- заболевания центральной нервной системы;
- нарушения работы печени, органов желудочно-кишечного тракта;
- B12-дефицитная анемия.
Частые заболевания будущих мам в первом триместре
В первом триместре организм ребёнка только формируется, закладываются основные органы и системы. Любые заболевания могут негативно повлиять на эти процессы. Именно поэтому не следует игнорировать даже самые незначительные симптомы болезни. При недомогании, пусть на первый взгляд совсем незначительном, необходимо обратиться к врачу.
ОРВИ
Острые респираторные вирусные инфекции — ОРВИ — относятся к числу самых распространённых заболеваний. В большинстве случаев они протекают в лёгкой форме и не приводят к осложнениям.
Однако для беременных женщин ОРВИ более опасны: они чаще переходят в хроническую форму и могут негативно повлиять на ребёнка — привести к внутриутробной инфекции, плацентарной недостаточности, кислородному голоданию, врождённым порокам развития, преждевременным родам.
При этом лечение ОРВИ на ранних сроках беременности — не самая простая задача. Многие лекарственные препараты (парацетамол, антибиотики, сосудосуживающие спреи) могут нанести вред ребёнку — использовать их следует с осторожностью и только после консультации с врачом.
Герпес
Герпес — заболевание, вызванное вирусами простого герпеса 1-го или 2-го типа (Herpes simplex virus: HSV-1, HSV-2).
Болезнь передаётся воздушно-капельным, контактным, половым и вертикальным путём — от матери к ребёнку во время родов.
Герпес особенно опасен в первом триместре: если женщина впервые сталкивается с вирусом, то это, вероятнее всего, приведёт к порокам развития плода или замершей беременности. А заражение во втором и третьем триместре повышает риск внутриутробных инфекций у плода.
При этом планово направлять беременную женщину на исследование уровня антител к вирусу простого типа не рекомендуется: возможны ложноположительные результаты и, как следствие, необоснованная терапия.
Лечение герпеса противовирусными препаратами в первом триместре беременности разрешено только при угрозе для жизни беременной
Запор
Запоры в первом триместре чаще всего обусловлены гормональными перестройками, которые происходят в организме женщины.
Из-за активной выработки гормона прогестерона снижается сократительная способность мышц матки — это необходимо, чтобы сохранить беременность. Однако обратной стороной медали становится нарушение перистальтики кишечника.
Другие возможные причины запоров на ранних сроках беременности — несбалансированное питание, несоблюдение питьевого режима, резкое ограничение физической активности.
Чтобы избежать этого неприятного явления, необходимо скорректировать меню, пить достаточно чистой воды и включить в рацион продукты с лёгким слабительным эффектом — например, сухофрукты, овощи, фрукты.
Молочница
Молочница (кандидоз) — это воспаление слизистой оболочки влагалища, вызванное грибками рода Candida. Основные симптомы болезни: творожистые выделения из влагалища, зуд и жжение в области наружных половых органов, боль при мочеиспускании или половом акте.
Молочница достаточно часто развивается при беременности — так происходит из-за гормональных перестроек и временного снижения общего и местного иммунитета.
Без лечения кандидоз может привести к неприятным последствиям как для беременной женщины, так и для плода. Заболевание может стать причиной преждевременных родов, недоношенности, малого веса при рождении. А если ребёнок во время родов заразится, то в первые дни жизни у него могут развиться опасные инфекции, такие как менингит, пневмония, сепсис.
При этом многие лекарственные препараты от молочницы противопоказаны при беременности. Поэтому выбирать лечение самостоятельно, опираясь на имеющийся опыт, может быть опасно.
Цистит
Цистит — острое или хроническое воспаление мочевого пузыря, которое часто обостряется во время беременности. Характерные признаки заболевания: частое болезненное мочеиспускание, тяжесть и боль внизу живота, иногда — повышение температуры.
Если вовремя не вылечить цистит, он может привести к осложнениям беременности: выкидышу, преждевременным родам, внутриутробному инфицированию плода.
Изжога
Изжога — это ощущение жжения, которое чаще всего возникает в груди или горле. У большинства беременных женщин изжога развивается во втором или третьем триместре — именно в этот период растущая матка начинает давить на внутренние органы. Среди других причин изжоги — погрешности в рационе, выбор неудобной позы для сна, а также запоры.
В первом триместре изжога — достаточно редкое явление, которое тем не менее может указывать на некоторые заболевания. Поэтому при первых признаках изжоги следует обратиться к врачу — он поможет разобраться в причинах неприятного явления и разработает тактику лечения.
Источники
- How your fetus grows during pregnancy / American College of Obstetricians and Gynecologists. 2021.
- Нормальная беременность : клинические рекомендации / Минздрав РФ. 2020.
- Михайлова О. И., Сироткина Е. А., Курчакова Т. А., Тютюнник В. Л. Профилактика гиповитаминоза при беременности // Медицинский совет. 2014. № 17. С. 112–116.
- Ших Е. В., Гребенщикова Л. Ю. Профилактика гиповитаминоза у беременных // Гинекология. 2009. № 11(6). С. 16–20.