Внематочная, или эктопическая, беременность — патология, при которой плодное яйцо (зигота) прикрепляется к тканям вне полости матки: в фаллопиевой (маточной) трубе, яичнике, цервикальном канале.
В некоторых случаях плодное яйцо может прикрепиться к органам брюшной полости и таза — печени, селезёнке, широкой связке матки, брюшине.
Внематочная беременность встречается довольно редко (до 2% от всех беременностей), однако очень опасна, поскольку часто вызывает внутрибрюшное кровотечение, которое может привести к смерти пациентки.
Механизм развития внематочной беременности
Приблизительно к середине каждого менструального цикла в одном из яичников созревает женская половая клетка — яйцеклетка. Она выходит из яичника и сразу захватывается яичниковым концом фаллопиевой, или маточной, трубы — воронкой с «бахромой». Внутренняя оболочка маточной трубы начинает перемещать яйцеклетку в сторону полости матки с помощью особых ворсинок. Они постоянно движутся и осторожно «перекатывают» яйцеклетку вперёд. Период выхода яйцеклетки из яичника в маточную трубу называется овуляцией — это самое благоприятное время для оплодотворения.
При эякуляции во влагалище женщины попадает более 40 миллионов сперматозоидов, и они начинают проходить целую полосу препятствий. Сначала добираются до шейки матки, затем — преодолевают цервикальный канал и попадают в полость матки. К этому моменту их остаётся чуть ли не четверть от изначального количества. Выжившие сперматозоиды продолжают двигаться навстречу яйцеклетке: преодолевают полость матки и входят в маточные трубы.
Мужские половые клетки встречаются с женской в ампулярном отделе фаллопиевой трубы — примерно в середине пути от яичника до матки. Если слияние мужской и женской половых клеток проходит успешно, то получается плодное яйцо, или зигота. Оно продолжает движение по фаллопиевой трубе, спускается в полость матки и прикрепляется к слизистой оболочке — эндометрию. Этот процесс называется имплантацией.
Однако по ряду причин на этапе имплантации зиготы может произойти сбой, при котором плодное яйцо прикрепляется не к эндометрию, а в совершенно другом, «неположенном» месте — тогда начинает развиваться внематочная беременность.
Что происходит с плодом при внематочной беременности
Нормальные условия для развития эмбриона может создать только полость матки. Плодное яйцо, закрепившееся за её пределами, чаще всего не может нормально развиваться, и его признают нежизнеспособным.
Кроме того, дальнейший рост плодного яйца часто приводит к разрыву ткани или органа, в который он имплантировался, а это ставит под угрозу жизнь матери. Поэтому эмбрион удаляют, прерывая патологическую беременность.
Виды внематочной беременности и их распространённость
Внематочную беременность различают по месту имплантации (прикрепления) эмбриона, течению и последующему развитию осложнений.
По месту имплантации беременность делится на трубную, яичниковую, шеечную, брюшную гетеротопическую. Также выделяют беременность в рубце после кесарева сечения и беременность в роге матки — очень редкие виды патологии.
Трубная беременность развивается, если плодное яйцо прикрепилось к слизистой оболочке маточной трубы. На трубную форму приходится 98–99% случаев внематочной беременности.
В зависимости от места имплантации трубная беременность делится на фимбриальную — если плод закрепился ближе к яичнику, ампулярную, истмическую и интерстициальную — когда место приживления граничит с маточной трубой и полостью матки.
Самостоятельное прерывание трубной беременности может произойти двумя путями:
- Трубный аборт. Плодное яйцо отторгается и вместе с кровью выбрасывается в брюшную полость через яичниковый конец трубы. В области матки или кишечно-маточном углублении скопившаяся кровь образует гематому.
- Разрыв маточной трубы. Из-за роста плода маточная труба лопается и происходит кровоизлияние в брюшную полость.
Яичниковая беременность встречается значительно реже, чем трубная — на неё приходится 0,1–0,7% случаев. Без лечения и прерывания беременности патология приведёт к разрыву яичника и внутреннему кровотечению.
Шеечная беременность диагностируется, если зигота закрепилась в цервикальном канале, соединяющем полость матки и влагалище. Крайне редкая форма, составляет до 0,4% от всех случаев и считается тяжёлой патологией.
Брюшная беременность — самая редкая, составляет около 0,3% от всех форм, обнаруживается в брюшной полости. При развитии может привести к разрыву «принявшего» плод органа или ткани.
Другие редкие виды заболевания — гетеротипическая беременность, а также беременность в роге матки и в рубце после кесарева сечения.
О гетеротипической беременности говорят, когда одно плодное яйцо имплантировалось в полость матки, а другое — за её пределами. Диагностируется очень редко — на такую форму приходится 1 из 30 000 внематочных беременностей.
Риск роговой беременности возникает, если у женщины есть врождённая патология развития репродуктивной системы — двурогая матка. Полость матки при таком нарушении буквально «расщепляется» на две части, которые не всегда одинаково пригодны для вынашивания. Если плодное яйцо имплантируется в нефункциональную часть, со временем она разорвётся и произойдёт внутреннее кровоизлияние.
Беременность в рубце после кесарева сечения — очень редкая патология, и статистики по ней нет. Надрез при рождении ребёнка методом кесарева сечения делают по нижнему краю полости матки, куда в норме плодное яйцо не должно имплантироваться, но иногда это всё-таки происходит. Дальнейший рост плода в рубцовой ткани может привести к разрыву матки и массивному кровотечению, потому беременность прерывают.
Несмотря на то что анатомически зигота закрепляется в полости матки, такую беременность относят к внематочной форме, так как имплантация происходит в рубцовую ткань, а не в эндометрий.
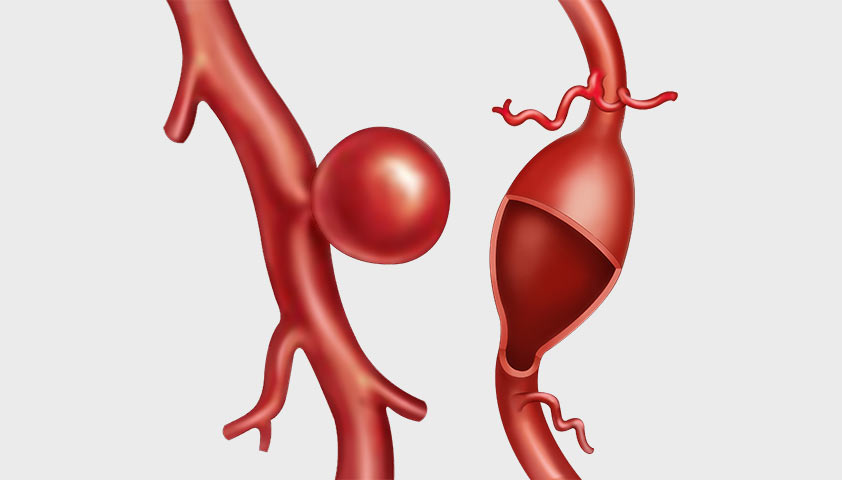
Виды внематочной беременности
По течению внематочную беременность делят на прогрессирующую и нарушенную (разрыв маточной трубы, трубный аборт), по наличию осложнений — на осложнённую и неосложнённую.
Причины внематочной беременности
Наиболее часто трубная беременность развивается, если по каким-либо причинам оплодотворённая яйцеклетка не может попасть в полость матки — это нарушение со стороны репродуктивной системы.
Например, если реснитчатый эпителий не двигает яйцеклетку в сторону полости матки или в маточной трубе есть непроходимость из-за воспаления, опухоли. Также маточная труба может быть повреждена после других операций — в таком случае яйцеклетка тоже может «застрять».
Другой вариант развития патологии — эндометрий непригоден для закрепления или снижена имплантационная способность плодного яйца, то есть оно не может закрепиться в полости матки. Так возникает, например, шеечная беременность.
Внутрибрюшная беременность развивается по двум причинам:
- оплодотворённая яйцеклетка начинает двигаться обратно, в сторону яичникового конца маточной трубы, попадает в брюшную полость и имплантируется;
- плодное яйцо имплантируется в маточную трубу, но она отторгает его (трубный аборт) в брюшную полость, и яйцо закрепляется там.
Причины яичниковой беременности до сих пор точно не установлены. Существует целый ряд теорий, но принципа у них два. Первый — плодное яйцо попадает в область яичника и прикрепляется к нему, например, вследствие трубного аборта. Второй — яйцеклетка не покидает фолликул, в котором созревала, и сперматозоиды оплодотворяют её прямо внутри яичника, что приводит к ошибочной имплантации.
Роговая беременность может начаться, если у женщины есть врождённая патология и её матка разделена на две части: одна из них функционирует нормально, другая нет.
Причины развития беременности в рубце матки недостаточно изучены — это очень редкая патология. В норме плодное яйцо закрепляется выше области, в которой располагается рубец после кесарева сечения.
Факторы риска внематочной беременности
Врачи выделяют целый ряд факторов, которые могут увеличить риск внематочной беременности. К ним относятся перенесённые заболевания и операции, возраст и вредные привычки женщины.
Факторы, повышающие риск внематочной беременности:
- операции на маточных трубах;
- перенесённые внематочные беременности;
- внутриматочная контрацепция (маточная спираль) и комбинированные оральные контрацептивы;
- воспалительные заболевания органов малого таза, опухоли;
- бесплодие в анамнезе;
- эндометриоз — разрастание слизистой оболочки за пределами полости матки;
- возраст женщины старше 35 лет;
- внутриматочные вмешательства;
- пороки развития органов репродуктивной системы;
- рубец на матке после кесарева сечения;
- курение.
Симптомы внематочной беременности
Внематочная беременность не всегда проявляется специфическими симптомами — примерно у 10% женщин она может протекать скрыто. Другие, менее очевидные, признаки могут быть восприняты женщиной как нормальное течение беременности: менструация задерживается, грудь становится чувствительной, может появиться слабость. Иногда наблюдается тошнота и рвота — частые симптомы токсикоза.
Внематочная форма беременности начинается так же, как обычная.
Как правило, тревогу вызывают несвойственные здоровой беременности проявления: мажущие кровянистые выделения из влагалища, непохожие на менструацию, и сильная боль внизу живота и в пояснице.
В среднем внематочная беременность проявляется на сроке в 7–8 недель с момента последней менструации (акушерские недели).
Симптомы внематочной беременности:
- задержка менструации;
- боль внизу живота, в области таза, иногда — в области прямой кишки;
- кровянистые выделения из влагалища, непохожие на менструальные (алые или коричневые, часто — мажущие).
Если произошло прерывание внематочной беременности и разрыв какого-либо органа или маточной трубы, часто развивается внутреннее кровотечение.
Симптомы внутрибрюшного кровотечения при внематочной беременности:
- резкая боль в животе;
- обильные кровяные выделения из влагалища (часто);
- головокружение;
- тошнота;
- потеря сознания;
- учащённый пульс;
- снижение артериального давления;
- бледность кожи.
Осложнения внематочной беременности
Риск и тяжесть осложнений внематочной беременности зависят от двух факторов: места имплантации плода и времени, которое прошло с появления первых симптомов до обращения за медицинской помощью.
Самое частое осложнение внематочной беременности — разрыв органа или ткани, в которую имплантировалось плодное яйцо. В таком случае развивается внутреннее кровотечение, которое может привести к последующей дисфункции органа, а в худшем случае — к смерти пациентки.
Обычно разрыв внутренних органов при внематочной беременности происходит, если женщина не обратилась к врачу сразу после задержки менструации и появления настораживающих симптомов или если патология протекала в скрытой форме.
Если произошёл разрыв органов репродуктивной системы (маточной трубы или яичника), их чаще всего удаляют. В будущем это создаёт дополнительные трудности с зачатием. Кроме того, перенесённая внематочная беременность значительно повышает шансы на рецидив патологии в будущем.
Внематочная беременность в анамнезе увеличивает риск повторного развития патологии в будущем.
Диагностика
Внематочная беременность относится к неотложным, а порой — к жизнеугрожающим состояниям. В большинстве случаев времени на длительное обследование пациентки у врача нет: чтобы своевременно начать лечение и свести к минимуму любые последствия патологии, диагноз необходимо поставить быстро и точно.
Осмотр
Сначала специалист проведёт короткий опрос — сбор анамнеза. Уточнит, когда у пациентки была последняя менструация, ведёт ли она половую жизнь, какие контрацептивы использует и планирует ли беременность (или есть вероятность, что уже беременна). Также спросит о перенесённых гинекологических процедурах и симптомах, которые могли появиться с начала последнего менструального цикла: например, необычные боли в животе, выделения из влагалища, болезненность молочных желёз, головокружения.
Затем врач приступит к пальпации живота. Если боль концентрируется в правой подвздошной области, врач проведёт несколько манипуляций — например, спросит о боли при толчкообразном движении руки по поверхности живота или попросит поднять правую ногу, лёжа на левом боку. Такие приёмы позволяют выявить аппендицит — часто симптомы внематочной беременности на него похожи.
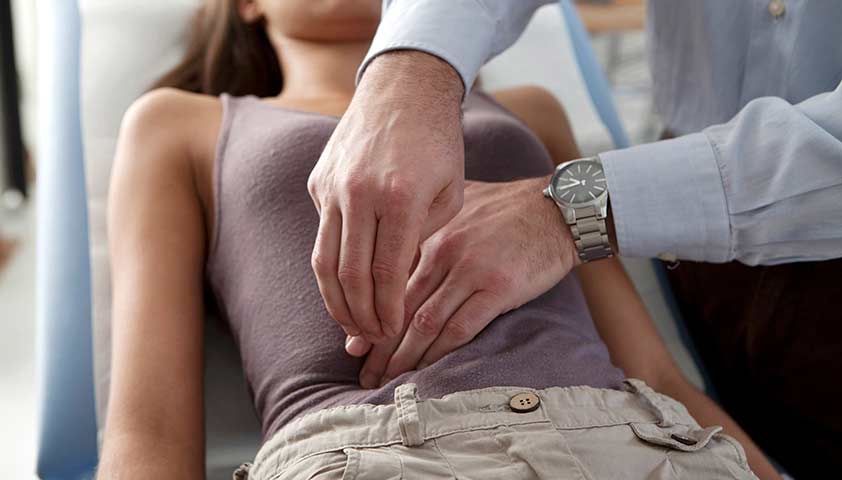
Пальпация живота
При прогрессирующей внематочной беременности живот должен быть мягким и безболезненным. Однако, если она нарушилась (например, при разрыве маточной трубы), боль будет острой и сконцентрируется либо в подвздошных областях, либо внизу живота.
После пальпации врач может провести бимануальное влагалищное исследование для подтверждения диагноза. Пальцы одной руки специалист вводит во влагалище, а второй рукой ощупывает нижнюю часть живота.
При внематочной беременности бимануальное исследование выявляет боли внизу живота, увеличенную в размерах матку, в области придатков (маточной трубы и яичников) может нащупываться округлое образование. Внутрибрюшное кровотечение врач также заметит при исследовании.
Инструментальные исследования
После пальпации врач проведёт осмотр шейки матки и влагалища с помощью расширителя и зеркал — они позволят визуально оценить состояние половых путей и заметить шеечную беременность, если она есть.
При внематочной беременности во влагалище часто обнаруживаются кровянистые выделения. При шеечной беременности шейка матки меняет своё положение: становится асимметричной и приобретает бочкообразную форму.
Также пациентке проводят трансвагинальное ультразвуковое исследование органов малого таза. УЗИ позволяет подтвердить диагноз, а также понять, где именно имплантировалось плодное яйцо.
Для трансвагинального УЗИ используют внутриполостной датчик, который вводится во влагалище
При внематочном течении беременности, если она не гетеротипическая, в полости матки плода нет. Придатки увеличены, при нарушенной внематочной беременности за телом матки скапливается жидкость. Если плод закрепился в маточной трубе, УЗИ покажет объёмное образование в этой области и позволит определить его точное местоположение.
Магнитно-резонансная томография (МРТ) органов брюшной полости назначается при подозрении на редкие формы внематочной беременности — брюшную, шеечную или в области рубца после кесарева сечения. Однако такое исследование требует времени и проводится только если состояние пациентки стабильно.
Лабораторные исследования
Пациенткам в стабильном состоянии (без внутреннего кровотечения) для лабораторного подтверждения беременности и уточнения диагноза врач может назначить исследование уровня бета-ХГЧ — хорионического гонадотропина человека. Это гормон, который вырабатывается оболочкой плодного яйца. Именно по нему аптечные тесты показывают беременность.
Лечение внематочной беременности
Внематочную беременность лечат двумя основными способами: хирургическим и консервативным. Последний метод применяется нечасто. В подавляющем большинстве случаев необходима именно операция: только так можно безопасно удалить плодное яйцо и избавить пациентку от рисков для жизни и здоровья.
Хирургическое лечение
Операция — основной метод лечения внематочной беременности любой формы и локализации плодного яйца. Однако операции бывают разными: лапаротомическими (полостными) и лапароскопическими (малоинвазивными).
При лапаротомическом доступе хирург делает надрез на животе, а после завершения операции накладывает швы. Процедура переносится пациенткой тяжелее, но позволяет врачу получить свободный доступ ко всему комплексу органов репродуктивной системы и малого таза.
Лапароскопия — малоинвазивный метод. Доступ к матке, придаткам и другим органам обеспечивают три небольших надреза. В один из них вставляют специальную телескопическую трубку — лапароскоп. Он оснащён камерой и выводит изображение на монитор. Остальные инструменты для операции вводятся в брюшную полость через другие надрезы.
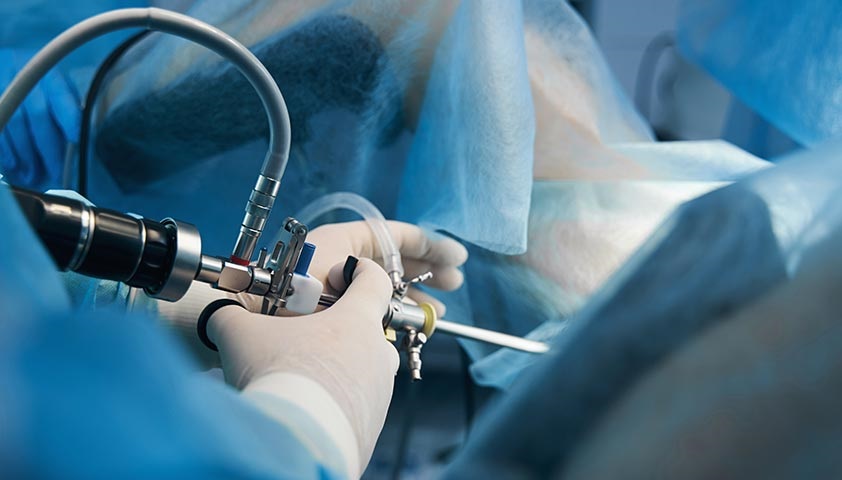
Лапароскопия — наименее травматичный метод хирургической операции на внутренних органах
Лапароскопия не оставляет больших швов, не портит состояние кожи живота, а также позволяет пациентке быстро восстановиться после операции и раньше выписаться из стационара. Однако лапароскопию не рекомендуется применять при внутрибрюшном кровотечении и геморрагическом шоке — состоянии, которое возникает из-за потери крови.
Если же пациентка стабильна, лапароскопия — предпочтительный способ оперативного вмешательства.
Основная цель операции — удалить плодное яйцо и устранить последствия его имплантации. Если ситуация не очень сложная и у пациентки есть репродуктивные планы, то матку, а также маточные трубы и яичники стараются сохранить — проводят органосохраняющую операцию.
При трубной беременности (она встречается чаще всего) операцию по извлечению плодного яйца — сальпинготомию — проводят, если стенки капсулы с плодом целы, нет внутреннего кровотечения и геморрагического шока, а также есть желание сохранить репродуктивную функцию.
В период реабилитации после операции на маточной трубе пациентке важно наблюдаться у врача, проходить исследования на уровень бета-ХГЧ в крови и регулярно делать УЗИ органов малого таза. Кроме того, после эпизода внематочной беременности риск повторного развития патологии сильно возрастает — это дополнительный повод следить за здоровьем репродуктивной системы.
Однако в некоторых ситуациях без удаления части репродуктивной системы (например, одной из маточных труб — сальпингэктомии), обойтись не удаётся. В таком случае операцию называют органоуносящей. Как правило, она сильно влияет на возможности женщины зачать ребёнка в будущем, но позволяет сохранить пациентке жизнь и здоровье.
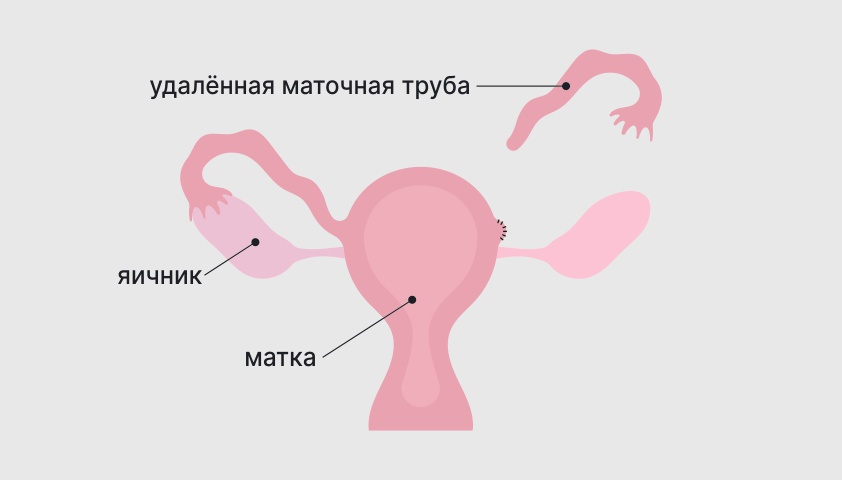
Сальпингэктомия — удаление маточной трубы
Основные показания к удалению маточной трубы:
- нарушенная трубная беременность;
- повторная трубная беременность — если на маточной трубе ранее проводились операции;
- прогрессирующая трубная беременность при высоком уровне бета-ХГЧ (3 000–5 000 МЕ/л).
В других случаях внематочной беременности (например, при брюшной) решение об операции и методе удаления плодного яйца врач будет принимать исходя из клинической картины: срока беременности, наличия кровотечения и так далее. Часто для извлечения плода из брюшной полости требуется участие других специалистов — например, если имплантация произошла в кишечник или печень. В самых тяжёлых случаях (шеечная беременность, беременность в рубце матки) может потребоваться полное (гистерэктомия) удаление матки.
Медикаментозное лечение
Медикаментозное, или консервативное, лечение применяется очень редко. Метод подходит женщинам без внутреннего кровотечения, которые планируют беременность в будущем.
Однако у медикаментозного метода есть ряд противопоказаний. Прежде всего у пациентки должен быть низкий сывороточный показатель бета-ХГЧ, а у эмбриона — отсутствующее сердцебиение по результатам УЗИ. Также врач должен быть уверен в отсутствии маточной беременности.
Однако в России подобные схемы лечения не предусмотрены и назначаются только по решению врачебной комиссии гинекологических стационаров под строгим динамическим наблюдением.
Профилактика. Лабораторная диагностика
Специфической профилактики внематочной беременности нет. Однако всем женщинам репродуктивного возраста следует регулярно — хотя бы раз в год — проходить осмотр у гинеколога, делать УЗИ органов малого таза и сдавать профилактические анализы, а также своевременно лечить заболевания мочеполовой системы.
Также полную проверку репродуктивной системы полезно пройти при планировании беременности. Такая подготовка называется прегравидарной. Она включает осмотр у гинеколога, а также ряд лабораторных исследований.
При подозрении на беременность (задержка менструации более чем на неделю, чувствительность молочных желёз) следует сделать тест на беременность или сдать лабораторный анализ на бета-ХГЧ. Если тест будет положительным или показатели ХГЧ в результате исследования будут превышать референсные значения, следует обратиться к врачу. Он проведёт обследование и в случае, если беременность внематочная, заметит это ещё до развития осложнений.
Если ранее у пациентки уже была внематочная беременность, рекомендуется проконсультироваться с гинекологом перед попытками зачатия, пройти полное обследование и гистеросальпингографию. Это метод диагностики, который определяет проходимость маточных труб. В некоторых случаях он позволяет обнаружить риск повторного развития патологии.
Женщинам с резус-отрицательной группой крови при планировании последующих беременностей после внематочной рекомендуется введение иммуноглобулина человека — препарата, который поможет предотвратить резус-конфликт между отрицательной матерью и положительным плодом в будущем.
Прогноз
Репродуктивное здоровье женщины, перенёсшей внематочную беременность, зависит от типа патологии и времени, которое прошло от появления первых симптомов до обращения за медицинской помощью к гинекологу.
В большинстве случаев женщины, у которых в анамнезе есть внематочная беременность, могут зачать и выносить ребёнка в будущем. Однако внематочная беременность увеличивает риск повторного развития патологии. Потому подготовка к повторной беременности после внематочной формы требует тщательного обследования и консультации акушера-гинеколога.
Если в процессе лечения была удалена маточная труба, прогноз должен давать лечащий врач на основе всех клинических данных. Однако после удаления матки (гистерэктомии), а также удаления единственной маточной трубы или единственного яичника женщина не сможет иметь детей.
Источники
- Внематочная (эктопическая) беременность / клинические рекомендации. Минздрав РФ. 2021.
- Приказ Министерства здравоохранения РФ от 20.10.2020 № 1130н «О порядке оказания медпомощи по профилю „акушерство и гинекология“».
- Barnhart K. T. Clinical practice. Ectopic pregnancy // N Engl J Med, 2009. Vol. 361(4). P. 379–387. doi:10.1056/NEJMcp0810384
- Barash J. H, Buchanan E. M., Hillson C. Diagnosis and management of ectopic pregnancy // Am Fam Physician, 2014. Vol. 90(1). P. 34–40.