Влагалище, или вагина, — часть женской половой системы, соединяющая наружные половые органы (вульву) и матку. Представляет собой эластичную полую трубку, состоящую из мышц, слизистой оболочки и различных желёз, выделяющих секрет.
Как и вульва, влагалище у каждой женщины имеет индивидуальные отличия в строении. Так, наличие и форма девственной плевы, длина влагалища и его угол по отношению к входу в матку (шейка матки) индивидуальны. В среднем длина влагалища у взрослой женщины варьируется от 7 до 12 см.
Через влагалище происходит вагинальный половой акт, оплодотворение и рождение ребёнка. Благодаря эластичности тканей влагалище может растягиваться, приспосабливаясь к размерам полового члена или головы плода во время родов, а затем снова уменьшаться, возвращаясь к изначальной форме.
На слизистой оболочке влагалища в норме хорошо развита микрофлора. Она состоит из полезных лактобактерий , которые поддерживают кислотность среды и защищают внутренние органы репродуктивной системы от патогенов.
Также через влагалище организм выводит различные биологические жидкости: менструальные выделения, вагинальный секрет, а в начале родов — и околоплодные воды.
Выделения из влагалища — это смесь жидкости (секрета), выделяемой железами влагалища, слизи шеечного канала, отмерших клеток слизистой оболочки и бактерий, которые входят в состав нормальной микрофлоры. Состав и количество выделений индивидуальны. Кроме того, их цвет, консистенция и интенсивность зависят от возраста женщины и фазы менструального цикла.
Виды выделений из влагалища
Поскольку влагалище изнутри пронизано железами и выстлано влажной слизистой оболочкой (эпителием), густо заселённой микроорганизмами, оно постоянно выделяет слизь с различными примесями. Это нормально: так влагалище поддерживает микрофлору, самоочищается от ненужных бактерий и отмерших в ходе обновления клеток эпителия. Но если выделения вызывают дискомфорт, сопровождаются зудом, жжением, болью и воспалением вульвы и влагалища — это признак патологии.
Таким образом, выделения из влагалища могут быть физиологическими (нормальными) и патологическими (аномальными).
Физиологические выделения из влагалища
Физиологический вагинальный секрет — это нормальные выделения, характерные для здоровой микрофлоры влагалища. Они представляют собой слизь различной консистенции — от жидкой до густой, кремовой. Цвет — от прозрачного до желтовато-белого. На белье и ежедневных прокладках вагинальный секрет оставляет белые пятна, иногда с лёгким желтоватым оттенком.
Нормальные выделения состоят из цервикальной слизи, которую вырабатывает шейка матки, отмерших клеток слизистой оболочки, секрета вагинальных желёз, бактерий и молочной кислоты.
Количество вагинального секрета зависит от фазы менструального цикла. Так, в начале цикла выделений мало, и они жидкие. Обильные вязкие выделения характерны для середины цикла — овуляции. У женщин репродуктивного возраста среднее количество выделений может достигать 2 мл в сутки — это примерно половина чайной ложки.
Однако выделения из влагалища характерны не только для женщин, достигших репродуктивного возраста. У девочек выделений практически нет, либо они минимальны и не особо заметны. Количество отделяемого увеличивается вместе с началом пубертатного периода, когда начинают развиваться вторичные половые признаки (например, растут молочные железы, изменяется фигура). Под действием гормонов меняется микрофлора влагалища — это признак созревания репродуктивной системы, её подготовки к началу менструального цикла и возможной половой жизни.
Девочки-подростки часто переживают из-за вагинальных выделений, но стесняются о них спрашивать. Это может стать причиной неуверенности в себе.
В первые дни менструации выделения становятся обильными, жидкими, с большим количеством крови и сгустков. Это связано с активным отторжением эндометрия — слоя слизистой оболочки, которая выстилает полость матки и подготавливает её к возможному наступлению беременности. В среднем на 4–5-й день кровянистых выделений становится меньше, они сгущаются, темнеют, а затем вовсе прекращаются.
У беременных объём регулярных выделений из влагалища увеличивается из-за усиленного кровоснабжения органов репродуктивной системы, повышения уровня половых гормонов эстрогена и прогестерона. По химическому составу выделения могут стать более кислыми — так влагалище защищает плод от патогенов, — но дискомфорта это не доставляет.
Во время беременности объём выделений увеличивается, но это обычно не доставляет дискомфорта
У женщин в менопаузе количество выделений значительно сокращается — до почти незаметных. Это связано со снижением уровня женских половых гормонов и постепенным угасанием функции репродуктивной системы. Влагалище становится менее эластичным, появляется ощущение сухости, иногда — боль при вагинальном половом акте.
Патологические выделения из влагалища
Нормальные выделения из влагалища без резкого запаха — признак здоровья репродуктивной системы. Но если отделяемое стало необычным по цвету, запаху и объёму, а также вызывает неприятные ощущения, следует обратиться к врачу за медицинской помощью.
При заражении патогеном микрофлора влагалища меняется: одних микроорганизмов становится больше, других — меньше. Нарушается кислотно-щелочной баланс, снижаются защитные функции слизистой оболочки.
Кроме того, активность патогена может привести к воспалению влагалища, наружных половых органов и репродуктивной системы. Это может повлиять на репродуктивную функцию, в тяжёлых случаях — спровоцировать бесплодие, а во время беременности — привести к самопроизвольному аборту (выкидышу) и необратимым патологиям развития плода.
Основные признаки патологических выделений из влагалища:
- неприятный запах — затхлый, гнилостный, напоминающий запах сырой рыбы;
- необычный цвет — зелёный, сероватый, жёлтый, серо-белый;
- необычная консистенция — творожистая, комковатая, пенистая;
- обильные выделения — объём вагинального секрета больше, чем обычно;
- зуд, жжение, воспаление, покраснение в области влагалища и вульвы;
- боль при мочеиспускании;
- боль при вагинальном половом акте.
Причины патологических выделений из влагалища
В подавляющем большинстве случаев причиной патологических выделений служат чужеродные болезнетворные микроорганизмы, которые проникают во влагалище, прикрепляются к слизистой оболочке и нарушают нормальную микрофлору своей жизнедеятельностью.
К самым распространённым заболеваниям, которые влияют на характер вагинального секрета, относятся бактериальный вагиноз, вагинальный кандидоз, трихомониаз, хламидийная инфекция и гонорея.
Важно отметить, что только по характеру выделений невозможно поставить точный диагноз. Для этого нужны лабораторные исследования соскоба из влагалища, в некоторых случаях — анализ крови. Однако наличие нетипичных выделений — это однозначный сигнал репродуктивной системы о том, что её здоровье под угрозой.
Вагинальный кандидоз — одна из причин нетипичных выделений из влагалища
Бактериальный вагиноз
Бактериальный вагиноз — невоспалительное заболевание влагалища, при котором сильно снижается концентрация молочнокислых бактерий. Они входят в состав нормальной микрофлоры и поддерживают кислотно-щелочной баланс.
Повышенный уровень кислотности сдерживает рост условно-патогенных микроорганизмов, которые также в небольшом количестве обитают во влагалище и приносят некоторую пользу. Но если количество лактобактерий уменьшается, среда во влагалище становится более щелочной — а значит, удобной для жизни и активного роста условно-патогенных и патогенных микроорганизмов.
Возбудителями бактериального вагиноза могут стать условно-патогенные бактерии, входящие в состав нормальной микрофлоры, — Gardnerella vaginalis, Atopobium vaginae, Mobiluncus spp., Veillonella spp. и другие.
Эпителиальные клетки вагинального секрета покрыты палочками условно-патогенного организма — Gardnerella vaginalis (розовые зёрнышки)
Распространённые причины бактериального вагиноза:
- частая смена половых партнёров;
- несоблюдение интимной гигиены;
- частое спринцевание, применение антисептических препаратов (например, мирамистина) без назначения врача;
- травмы слизистой оболочки влагалища;
- лечение антибиотиками;
- нарушения гормонального фона.
Симптомы бактериального вагиноза — наличие обильных выделений с «рыбным» запахом белого или светло-серого цвета, иногда пенистых, зуд и жжение в области входа во влагалище, а также дискомфорт в области наружных половых органов и боль во время полового акта (диспареуния).
При бактериальном вагинозе выделения из влагалища обильные, беловато-серые и густые, по запаху напоминают тухлую рыбу.
Диагностика бактериального вагиноза включает измерение кислотности влагалища — pH-метрию, аминотест, а также изучение микрофлоры влагалища лабораторными методами. Профилактические исследования на различные инфекции, передаваемые половым путём, назначаются на усмотрение гинеколога в рамках дифференциальной диагностики.
Основная цель лечения бактериального вагиноза — нормализовать микрофлору влагалища, сократить популяцию условно-патогенных микроорганизмов и восполнить дефицит лактобактерий. Для этого врач может назначить противобактериальные препараты и вагинальные свечи.
Вагинальный кандидоз
Кандидоз, или молочница, — инфекционное заболевание, которое возникает из-за активного роста условно-патогенного грибка рода Candida. Этот грибок входит в состав нормальной микрофлоры влагалища, но если количество лактобактерий уменьшается или иммунная система ослабевает, кандида начинает быстро разрастаться.
Приблизительно в 80–90% случаев возбудителем молочницы становится Candida albicans. Другие виды встречаются реже: например, при длительном течении молочницы, сахарном диабете, а также у пациенток с иммунодефицитом. Может передаваться половым путём.
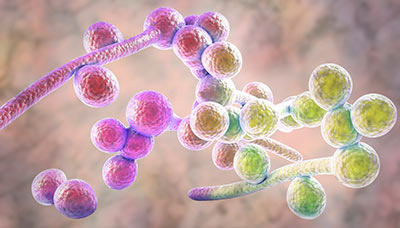
Микроскопические грибы Candida albicans в 80-90% случаев являются возбудителем молочницы
Распространённые причины кандидоза:
- ослабление иммунитета, в том числе местного;
- заболевания эндокринной системы, влияющие на обмен веществ, — сахарный диабет, патологии щитовидной железы;
- ношение тесной одежды — брюки в обтяжку, синтетические легинсы;
- регулярное применение гигиенических прокладок;
- приём антибиотиков, кортикостероидов, иммунодепрессантов;
- длительное использование внутриматочных средств, влагалищных диафрагм, спермицидов;
- частое спринцевание;
- нарушения гормонального фона.
К основным проявлениям кандидоза относятся творожистые выделения белого цвета, зуд и жжение в области вульвы и влагалища, боль при мочеиспускании (дизурия), иногда — боль при половом акте (диспареуния).
При кандидозе выделения из влагалища белые, необычно густые и творожистые.
Диагностировать молочницу может врач-гинеколог. После осмотра и сбора жалоб специалист может назначить лабораторные исследования на грибок рода Candida и общее исследование микрофлоры влагалища.
Основная цель при лечении молочницы — восстановление нормальной микрофлоры влагалища. Дозировку противогрибковых лекарств и длительность лечения рассчитывает врач-гинеколог, основываясь на результатах лабораторных исследований.
Трихомониаз
Трихомонадный вагинит, или трихомониаз, — инфекционное заболевание, передаваемое преимущественно половым путём (ИППП). Реже трихомониаз передаётся от матери к ребёнку во время родов. Инфекция, как правило, поражает не только репродуктивную систему, но и мочевыводящие пути.
Инкубационный период заболевания длится от 3 дней. У 20–40% людей заболевание протекает бессимптомно.
Возбудитель трихомониаза — патогенный одноклеточный микроорганизм Trichomonas vaginalis. Источником и распространителем инфекции может быть как женщина, так и мужчина.
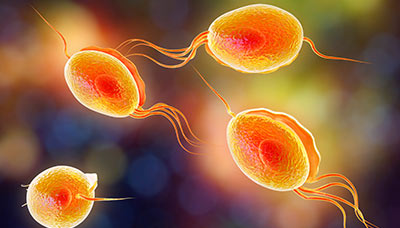
Trichomonas vaginalis — вид одноклеточных простейших, возбудитель трихомониаза
Факторы, которые могут привести к развитию трихомониаза:
- незащищённый половой акт с заражённым партнёром;
- случайные половые связи;
- наличие других инфекций половых путей — например, бактериального вагиноза или кандидоза.
Симптомы трихомонадного вагинита включают выделения из влагалища серо-жёлтого цвета, часто пенистые, с неприятным запахом. Также присутствуют зуд и жжение в области половых органов, могут появиться боли при мочеиспускании и половом акте. Слизистая оболочка вульвы краснеет и отекает.
Влагалищные выделения при трихомониазе серо-жёлтые, нередко пенистые, с неприятным запахом.
Диагностика трихомониаза включает микроскопию соскоба из урогенитального тракта и цервикального канала, посев на бактерии, а также прицельный анализ на Trichomonas vaginalis.
Чаще всего терапия трихомониаза предполагает приём противомикробного препарата обоими партнёрами.
Хламидийная инфекция
Урогенитальная хламидийная инфекция (хламидиоз) — одно из самых распространённых заболеваний, передаваемых половым путём. Новорождённые могут заразиться хламидиозом от матери внутриутробно или во время родов.
Возбудитель хламидийной инфекции — бактерия Chlamydia trachomatis.
Инкубационный период заболевания длится 7–14 дней, затем могут появиться первые симптомы. Однако у большинства женщин (70–95%) и у половины мужчин хламидиоз никак не проявляется, что способствует его распространению.
Факторы, которые могут привести к развитию хламидийной инфекции:
- незащищённый половой акт с заражённым партнёром;
- случайные половые связи;
- наличие других инфекций половых путей.
Симптомы урогенитальной хламидийной инфекции, если они проявились, включают нетипичные слизисто-гнойные выделения, межменструальные кровянистые выделения, боль и дискомфорт при мочеиспускании и половом акте, боль в нижней части живота.
Выделения из влагалища при хламидийной инфекции слизисто-гнойные.
Диагностикой хламидиоза занимается врач-гинеколог. Он может назначить лабораторное общее исследование соскоба из урогенитального тракта, а также прицельный анализ на хламидии.
Хламидийную инфекцию лечат с помощью антибиотиков.
Гонорея
Гонококковая инфекция (гонорея, или триппер) — заболевание, передаваемое половым путём, а также во время родов. Бытовым путём заболевание не распространяется.
Возбудитель гонореи — гонококковая бактерия Neisseria gonorrhoeae.
Инкубационный период гонококковой инфекции длится от 1 до 10 суток. В этот период симптомы болезни не проявляются, но носитель бактерии может заражать других людей.
Факторы, которые могут привести к развитию гонореи:
- незащищённый половой акт с заражённым человеком;
- случайные половые связи;
- наличие других инфекций половых путей.
У женщин гонорея в большинстве случаев (более 70%) протекает бессимптомно. Реже проявляются симптомы в виде слизисто-гнойных выделений из уретры и влагалища, зуда и жжения, болезненного мочеиспускания, боли при половом акте (диспареуния), иногда — боли внизу живота.
При гонорее могут появиться гнойно-слизистые выделения из влагалища жёлтого или зелёного оттенка.
Лабораторная диагностика гонореи предполагает исследование соскоба из урогенитального тракта на микрофлору и анализ на инфекции, передаваемые половым путём, в том числе прицельный — на гонококк.
Гонококковую инфекцию лечат антибиотиками.
Диагностика и лечение патологических выделений из влагалища
Аномальные выделения из влагалища — не самостоятельная патология, а признак инфекционного заболевания репродуктивной системы. Как только первопричина выделений будет диагностирована и вылечена, микрофлора влагалища нормализуется и симптом исчезнет.
Как правило, заболевания, сопровождающиеся влагалищными выделениями, лечатся антибиотиками или противогрибковыми препаратами. Период терапии и восстановления микрофлоры может длиться до 2–3 недель. Однако самостоятельно назначать себе лечение не следует: каждый возбудитель чувствителен к определённому виду антибиотиков и подобрать их правильно может только врач после осмотра и ознакомления с результатами лабораторных исследований.
К какому врачу обращаться при нездоровых выделениях из влагалища
Диагностикой и лечением заболеваний репродуктивной системы у женщин занимается врач-гинеколог. Специалист соберёт анамнез — расспросит о половых контактах, методах контрацепции, перенесённых инфекционных заболеваниях, а также о симптомах и их длительности.
Лечением заболеваний влагалища занимается гинеколог.
После опроса врач проведёт осмотр влагалища на гинекологическом кресле и при необходимости возьмёт соскоб.
В конце приёма гинеколог назначит дополнительные исследования или, если диагноз ясен, расскажет о плане лечения и выпишет лекарственные препараты.
Какие исследования назначают при патологических выделениях из влагалища
Чтобы ускорить процесс лечения, можно сдать комплексный анализ на самые распространённые патогены самостоятельно и прийти на приём к врачу с уже готовым результатом.
Однако важно понимать, что по характеру выделений и симптомам многие инфекционные заболевания половых путей схожи. Сделать более точное предположение может только специалист после осмотра слизистой оболочки влагалища и шейки матки.
Как предотвратить появление нездоровых выделений из влагалища
В большинстве случаев причиной патологических выделений из влагалища служат инфекции, передаваемые половым путём. Чтобы предотвратить заражение, рекомендуется избегать контакта или пользоваться барьерной контрацепцией (презервативами) при половом акте с потенциально заразными людьми.
Кроме того, подросткам и женщинам, ведущим половую жизнь, следует регулярно — раз в год — посещать гинеколога для профилактического осмотра и контроля здоровья репродуктивной системы.
Женщинам, живущим половой жизнью, рекомендуется посещать гинеколога раз в год.
Также девушкам и женщинам следует соблюдать правила интимной гигиены:
- Ежедневно подмывать вульву — наружные половые органы. Для этого можно использовать специальные средства для интимной гигиены. Подмываться нужно спереди назад — от вульвы к заднему проходу, не наоборот.
- Вытирать вульву отдельным полотенцем. Стирать его необходимо не реже раза в неделю.
- В длительных поездках или при невозможности регулярно подмываться следует использовать специальные влажные салфетки для интимной гигиены.
- Не проводить спринцевание влагалища без рекомендаций врача. Особенно перед посещением гинеколога. Процедура может нарушить естественную микрофлору и навредить полезным бактериям или исказить клиническую картину при осмотре. Влагалище справляется с очисткой самостоятельно с помощью естественных выделений.
- Раз в 3–4 часа менять гигиенические прокладки, тампоны и менструальные чаши. В тепле и влаге хорошо растут и развиваются различные микроорганизмы. Контакт вульвы и влагалища с ними может стать причиной инфекционного заболевания.
- Чаще носить бельё из натуральных тканей — синтетические материалы плохо пропускают воздух и могут создать парниковый эффект в области промежности. Сочетание влаги, тепла и ограниченной циркуляции воздуха — хорошие условия для размножения бактерий.