Женское бесплодие — заболевание, которое возникает при нарушении репродуктивных процессов. Сбой может возникнуть на стадии созревания яйцеклетки, её оплодотворения, прикрепления эмбриона к стенке матки (имплантации) или его дальнейшего развития. В результате женщина в течение длительного времени не может забеременеть, даже если регулярно занимается сексом без контрацепции. Чтобы разобраться в причинах бесплодия, необходимо понять, как развиваются яйцеклетки и как происходит их оплодотворение. Оба этих процесса очень сложные, и проблемы, приводящие к бесплодию, могут возникнуть на любом из этапов.
Как развивается яйцеклетка
Ооциты, женские половые клетки, формируются у девочки, когда она ещё находится в утробе матери. На этой стадии их называют ооцитами 1-го порядка.
С момента наступления менструации каждый месяц в яичниках женщины под воздействием гормонов около 15–20 тыс. ооцитов первого порядка начинают расти. В каждом из них запускается процесс деления (мейоза), в результате чего образуются ооциты 2-го порядка. Половые клетки окружены защитной оболочкой из эпителия и соединительной ткани (половая клетка в оболочке называется фолликулом).
Все стадии деления проходит только одна клетка, она образует доминантный фолликул. Во время овуляции его оболочка разрывается, и созревшая яйцеклетка выходит в маточную трубу, где ждёт встречи со сперматозоидом. Если в течение суток оплодотворение не произошло, яйцеклетка гибнет.
Овуляция, без которой зачатие невозможно, может отсутствовать из-за недостатка гормонов, контролирующих этот процесс (фолликулостимулирующего гормона, лютеинизирующего гормона, эстрадиола), преждевременного истощения яичников, когда запасы фолликулов исчерпываются до завершения фертильного возраста, из-за нервных потрясений, чрезмерной физической нагрузки или потери массы тела, генетических факторов или аутоиммунного процесса.
Как происходит оплодотворение
Для оплодотворения яйцеклетки сперматозоиды, попавшие во время полового акта во влагалище женщины, должны пройти в матку через цервикальный канал. Однако он может оказаться непроходимым из-за наличия полипов, спаек после хирургических вмешательств, аномального положения матки или специфического состава слизи канала.
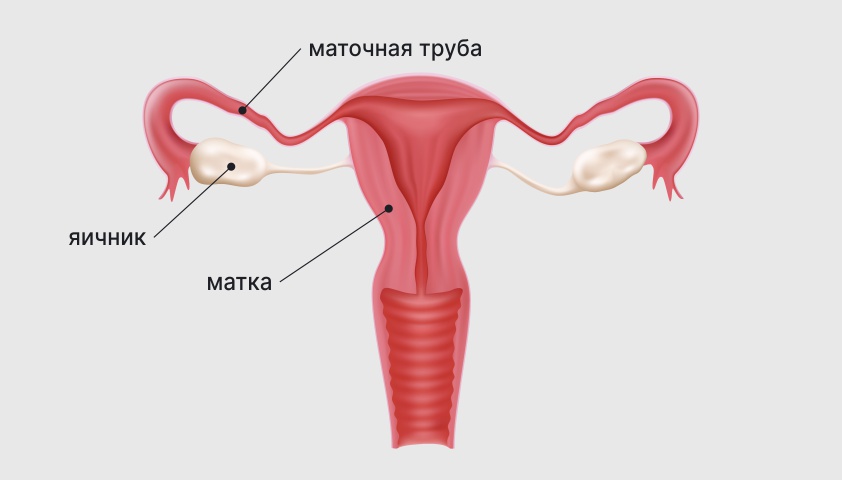
Половые пути на разных участках могут стать непроходимыми как для сперматозоидов, так и для оплодотворённой яйцеклетки
Преодолевшие этот этап сперматозоиды проникают в фаллопиевы (маточные) трубы, соединяющие матку с брюшной полостью. Они тоже могут оказаться непроходимыми из-за спаек, которые возникают, как правило, в результате воспалительных процессов.
Также зачатие может не произойти из-за нарушения овуляции или отсутствия созревшей яйцеклетки. Причиной этого фактора бесплодия становится преждевременное истощение яичников или нарушения в работе органов, которые вырабатывают гормоны (гипофиза, яичников, надпочечников, щитовидной железы и т. д.).
Но даже успешное оплодотворение не всегда приводит к беременности. После слияния со сперматозоидом яйцеклетка должна спуститься в матку, но, если маточные трубы непроходимы, она не сможет этого сделать. Также из-за воспалительных процессов и других аномалий яйцеклетка не всегда может нормально прикрепиться к стенке матки.
Причины бесплодия
Причиной бесплодия могут быть как врождённые заболевания и анатомические особенности, так и инфекции и воспалительные процессы, которые развились в течение жизни женщины.

С проблемой бесплодия в России сталкиваются 17–24% женщин
Основные причины женского бесплодия:
- заболевания, из-за которых в фаллопиевых трубах образуются спайки и развивается непроходимость, — самая частая причина женского бесплодия. Этот процесс могут спровоцировать инфекции, передаваемые половым путём, туберкулёз мочеполовой системы, эндометриоз (заболевание, при котором слизистая оболочка, выстилающая полость матки, распространяется за её пределы);
- аборты и хирургические вмешательства, в результате которых могут образоваться спайки в цервикальном канале, матке. Они мешают нормальному процессу зачатия;
- доброкачественные новообразования матки и яичников: миомы, полипы, кисты. Они затрудняют имплантацию эмбриона и могут стать причиной выкидыша;
- онкологические заболевания и химиотерапия порой становятся причиной временного или неизлечимого бесплодия;
- нарушения в развитии органов репродуктивной системы: недоразвитие матки (гипоплазия), неправильная форма матки, отсутствие матки и влагалища (синдром Рокитанского — Кюстнера);
- гормональные сбои из-за врождённых аномалий или заболеваний эндокринных органов — гипоталамуса, гипофиза, щитовидной железы, яичников и др. Например, при неправильной работе коры надпочечников выделяется чрезмерное количество мужских гормонов, что становится причиной адреногенитального синдрома и бесплодия. А если у женщины нормально не функционируют яичники, количество эстрогена в крови снижается и овуляция не происходит;
- чрезмерный ответ иммунной системы: организм женщины может воспринимать сперматозоидов как патогенные организмы. В таком случае он вырабатывает против них антитела (иммуноглобулины). В результате женщина не может забеременеть, а если зачатие всё же произошло, высока вероятность невынашивания плода;
- длительный приём оральных контрацептивов: после их отмены в 1–2% случаев развивается синдром гиперторможения гонадотропной функции гипофиза. При этом у женщины отсутствуют менструация и овуляция;
- стресс, чрезмерные физические и эмоциональные нагрузки могут стать причиной сбоя менструации и овуляции, также они снижают либидо женщины. Всё это уменьшает вероятность наступления беременности;
- врождённые хромосомные и генетические аномалии. К первым относят, например, синдром Шерешевского — Тёрнера, трисомию по Х-хромосоме, синдром Свайера, синдром Мартина — Белл. У девочек с подобными заболеваниями репродуктивная система не развивается нормально, и они не могут забеременеть и выносить ребёнка. К генетическим аномалиям относят синдромы Нунан и Каллмана. Из-за молекулярно-генетических нарушений у женщин может повыситься свёртываемость крови (это увеличивает риск бесплодия) или нарушиться способность эндометрия к имплантации эмбриона;
- нарушение механизма расхождения хромосом. Яйцеклетки образуются в организме девочки ещё до рождения. Они готовятся к делению (то есть хромосомы в них удваиваются), а потом замирают на этой стадии. Дальше яйцеклетки десятилетиями ждут оплодотворения, после которого они смогут продолжить деление. За это время в них накапливаются самопроизвольные «поломки», в результате после 35–40 лет у женщин значительно увеличивается количество яйцеклеток с аномалиями, хромосомы в них не расходятся нормально. Это снижает вероятность зачатия и значительно повышает риск рождения ребёнка с хромосомным заболеванием.
У 30-летней женщины способность к зачатию снижается почти в 2 раза по сравнению с 20-летней.
Классификация бесплодия
Бесплодие подразделяют на первичное, которое диагностируется, если у женщины никогда не наступало беременности, и вторичное, если в прошлом была хотя бы одна беременность.
В МКБ-10 женскому бесплодию присвоен код N97 — «Женское бесплодие (неспособность забеременеть, стерильность женская)». Это заболевание подразделяется на следующие типы:
- N97.0 — женское бесплодие, связанное с отсутствием овуляции;
- N97.1 — женское бесплодие трубного происхождения (связанное с врождённой аномалией маточных труб или трубной непроходимостью);
- N97.2 — женское бесплодие маточного происхождения (связанное с врождённой аномалией матки, дефектами имплантации яйцеклетки);
- N97.3 — женское бесплодие цервикального происхождения;
- N97.4 — женское бесплодие, связанное с мужскими факторами;
- N97.8 — другие формы женского бесплодия;
- N97.9 — женское бесплодие неуточнённое.
К какому врачу обращаться при бесплодии
Диагностикой и лечением бесплодия занимается акушер-гинеколог. В зависимости от причин заболевания может понадобиться консультация эндокринолога, терапевта, генетика, онколога. Обследование должна пройти не только женщина, но и её партнёр, чтобы исключить мужской фактор бесплодия. Мужчине рекомендуется посетить андролога или уролога и сдать спермограмму.
Диагностика бесплодия
Во время приёма акушер-гинеколог тщательно собирает анамнез. Врач может уточнить следующие факты:
- как долго длятся попытки забеременеть;
- каков характер половой жизни (с какого возраста началась, сколько партнёров);
- есть ли у ближайших родственников эндокринные заболевания (в том числе сахарный диабет), гипертония, тромбоэмболические осложнения, заболевания репродуктивной системы;
- каковы особенности менструаций (возраст начала, продолжительность, болезненность, объём кровопотери);
- были ли раньше беременности, роды, аборты;
- каков возраст и состояние здоровья самой женщины и её партнёра;
- есть ли у женщины и её партнёра хронические заболевания, были ли у неё травмы и операции.
При общем осмотре врач обращает внимание на состояние пациентки — её кожу и молочные железы, а также конституцию. Недостаточная или избыточная масса тела может быть одной из причин бесплодия. При серьёзном отклонении этого показателя врач может порекомендовать диету, которая поможет привести вес в норму. Оптимальный индекс массы тела женщины составляет 19–25 кг/м2.
При гинекологическом осмотре врач оценивает состояние наружных половых органов. С помощью гинекологического зеркала он осматривает влагалище и шейку матки, а также производит мануальное обследование.
Лабораторная диагностика
Для уточнения диагноза врач может направить пациентку на лабораторные анализы. В первую очередь женщине рекомендуется сделать анализ на возбудителей инфекций, передаваемых половым путём, и условно-патогенную генитальную микрофлору.
Для диагностики бесплодия необходимо сдать анализы на уровень гормонов. При наличии менструации это делают на 2–5-й день цикла, если она отсутствует — в любой день.
Нехватка гормонов щитовидной железы, которые выступают катализаторами многих процессов в организме, может привести к нарушению менструального цикла и бесплодию. Поэтому женщине с этим диагнозам также рекомендуется сдать анализ на тиреотропный гормон (ТТГ).
Инструментальная диагностика
Инструментальные исследования помогают уточнить диагноз, выявить новообразования и оценить работу репродуктивной системы.
УЗИ малого таза показывает размер и состояние матки, яичников и других органов, помогает обнаружить новообразования и патологическое утолщение слизистой оболочки (гиперплазию) или её присутствие вне полости матки (эндометриоз). Также с помощью этого исследования можно подсчитать количество антральных фолликулов (зачатков яйцеклетки) — овариальный резерв.
УЗИ фолликулогенеза (развития яйцеклетки и овуляции) позволяет отследить рост доминантного фолликула, оценить работу органов репродуктивной системы и убедиться, что овуляция проходит нормально или, наоборот, выявить сбои в этом процессе.
Магнитно-резонансная томография (МРТ) помогает обнаружить опухоли, миомы, полипы, эндометриоз, кисты и аномалии развития репродуктивных органов.
Гистеросальпингография (рентгенодиагностика) или соногистеросальпингография (УЗИ) матки и маточных труб проводится, чтобы оценить их проходимость.
Даже при использовании современных методов диагностики в 5–10% случаев причину бесплодия установить не удаётся
Лечение женского бесплодия
Диагностика и лечение женского бесплодия — сложная задача, которая к тому же не всегда приводит к успеху. Терапия может сочетать в себе консервативные и хирургические методы, а также вспомогательные репродуктивные технологии. Тактика лечения зависит от причины бесплодия.
Лечение женского бесплодия, связанного с отсутствием овуляции (эндокринное бесплодие)
Причиной эндокринного, или ановуляторного, бесплодия (в быту его также называют гормональным) могут стать различные заболевания, связанные с выработкой гормонов, необходимых для овуляции и формирования плода. Чаще всего это синдром поликистозных яичников, при котором у женщины меняется гормональный фон, из-за этого не созревают яйцеклетки. Также это может быть гонадотропная недостаточность, яичниковая недостаточность, опухоли гипофиза или гипоталамуса, заболевания щитовидной железы.
Как правило, лечение такого бесплодия начинается с заместительной гормональной терапии. В некоторых случаях этого бывает достаточно для последующего спонтанного наступления беременности. Если этого не происходит, специалисты с помощью препаратов стимулируют созревание яйцеклетки. При некоторых заболеваниях (например, яичниковой недостаточности) единственный способ достижения беременности — это имплантация оплодотворённой донорской яйцеклетки.
Лечение женского бесплодия маточного происхождения
Чаще всего причиной такого вида бесплодия становятся миомы, полипы, спайки, гиперплазия (патологическое утолщение) эндометрия матки и эндометриоз. При лечении этих заболеваний и состояний обычно сочетают хирургические методы (удаляют новообразования, рассекают спайки) и гормональную терапию. Если естественной беременности после лечения не наступает, женщине рекомендуют экстракорпоральное оплодотворение (ЭКО).
Лечение женского бесплодия трубного происхождения
Как правило, причиной непроходимости маточных труб становятся спайки, возникающие вследствие воспалительных заболеваний органов малого таза или хирургических вмешательств. В данном случае применяют два метода лечения — хирургический и ЭКО. Выбор тактики лечения зависит от состояния маточных труб, возраста женщины, работы других органов её репродуктивной системы, а также показателей здоровья её партнёра.
Лечение женского бесплодия цервикального происхождения
Если причиной инфертильности стали полипы или другие новообразования в цервикальном канале, женщине чаще всего показана операция по их удалению. Если беременность не наступает из-за специфического состава слизи, которая препятствует проникновению сперматозоидов в матку, производят внутриматочное введение спермы партнёра. При отсутствии эффекта женщине рекомендуют методы вспомогательных репродуктивных технологий.
Лечение женского бесплодия, связанного с мужским фактором, или бесплодия неясной природы
И в том и в другом случае для лечения бесплодия применяют, как правило, методы вспомогательных репродуктивных технологий.
Вспомогательные репродуктивные технологии
Вспомогательные репродуктивные технологии (ВРТ) — методы лечения бесплодия, при которых все или некоторые этапы зачатия проводятся искусственно, вне организма женщины. Согласно приказу Министерства здравоохранения Российской Федерации от 31 июля 2020 г. № 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению», к разрешённым на территории России методам ВРТ относят следующие процедуры:
- экстракорпоральное оплодотворение;
- инъекция сперматозоида в цитоплазму ооцита;
- криоконсервация половых клеток, тканей репродуктивных органов и эмбрионов, транспортировка половых клеток и (или) тканей репродуктивных органов;
- использование донорских ооцитов (яйцеклеток);
- использование донорской спермы;
- использование донорских эмбрионов;
- суррогатное материнство;
- искусственная инсеминация спермой партнёра или донора.
Как развивались вспомогательные репродуктивные технологии
Известный английский писатель Олдос Хаксли в своей антиутопии «О дивный новый мир», опубликованной в 1932 году, фактически предсказал развитие ЭКО и генной инженерии. По сюжету романа естественное вынашивание детей уже не в моде. У женщин-доноров стимулируют деятельность яичников, забирают яйцеклетки, оплодотворяют их, а затем получившийся эмбрион помещают в специальный сосуд, где он «созревает» в течение 9 месяцев, получая все необходимые питательные вещества. В очень упрощённом виде это соответствует принципу ЭКО — только при реальной процедуре эмбрион помещается в матку будущей матери.

Писатель Олдос Хаксли описал процедуру ЭКО почти за 50 лет до её появления
Почти через полвека после публикации книги «О дивный новый мир», в 1978 году, соотечественники фантаста, британские врачи Патрик Стептоу и Роберт Эдвардс, добились благополучного завершения первой беременности, ставшей следствием ЭКО. 25 июля на свет появилась девочка Луиза Джой Браун. По данным на 2018 год, с тех пор во всём мире с помощью методов ВРТ родилось свыше 5 миллионов детей.
Экстракорпоральное оплодотворение
Экстракорпоральное оплодотворение (ЭКО) — одна из самых известных и востребованных процедур ВРТ. В 2022 году в России по ОМС было проведено почти 90 тысяч процедур экстракорпорального оплодотворения, и с каждым годом количество таких манипуляций растёт. ЭКО используется при лечении большинства видов бесплодия. Эта процедура включает в себя следующие манипуляции:
- стимуляция яичников с помощью гонадотропного гормона (он вызывает овуляцию и провоцирует синтез эстрогенов и прогестерона). В результате у женщины созревает достаточное количество фолликулов;
- взятие ооцитов (яйцеклеток). Примерно через 30–34 часа после начала стимуляции специалисты извлекают созревшие яйцеклетки из яичников. Чаще всего эта операция производится трансвагинально под контролем УЗИ;
- оплодотворение. Для этой процедуры отбирают максимально подвижных сперматозоидов из образца спермы партнёра и помещают в питательную среду, в которой содержатся ооциты. В некоторых случаях производится инъекция сперматозоида в ооцит;
- культивирование эмбрионов. Из оплодотворённых яйцеклеток формируются зародыши. На этапе культивирования эмбриологи контролируют их развитие, оценивают их качество и выбирают лучших для дальнейшего переноса в матку;
- перенос эмбрионов в полость матки. После оплодотворения ооциты развиваются в течение нескольких дней, затем их помещают в матку. Допускается переносить не более 2 эмбрионов, а по медицинским показаниям (при патологии матки, отягощённом акушерском анамнезе) показан перенос не более 1 эмбриона;
- криоконсервация. Оставшиеся эмбрионы при наличии показаний замораживают, чтобы перенести их в следующий раз, если эта процедура окажется неудачной и беременность не наступит.
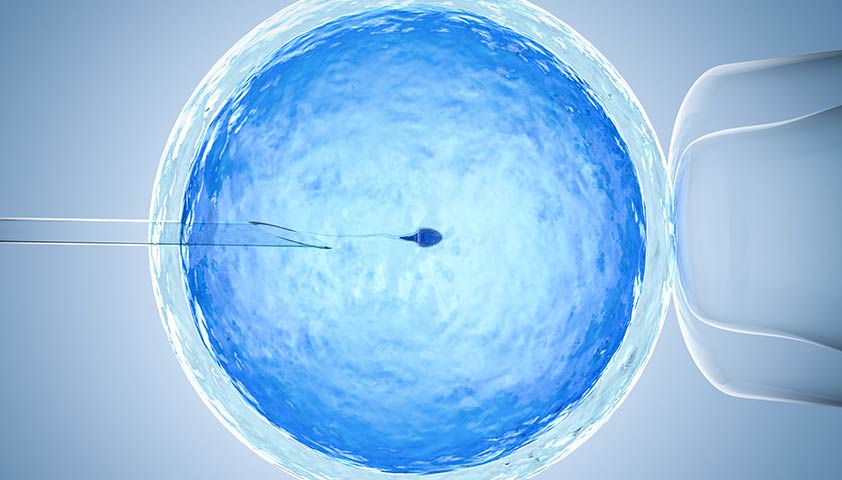
При процедуре ЭКО оплодотворение происходит вне тела женщины
Прогнозы при лечении женского бесплодия
Прогноз лечения женского бесплодия во многом зависит от его причин, профессионализма врачей, возможностей и оснащения клиники. Точной статистики эффективности разных методов лечения этого заболевания нет. Даже оценки успешности ЭКО в различных источниках сильно отличаются друг от друга. Считается, что экстракорпоральное оплодотворение у женщин моложе 35 лет приводит к беременности в 30–40% случаев.
Профилактика женского бесплодия
Специфической профилактики женского бесплодия нет. Но женщина может уменьшить риск развития заболеваний и состояний, которые приводят к бесплодию. Для этого рекомендуется соблюдать следующие правила:
- вести здоровый образ жизни и контролировать свой вес, так как избыток или недостаток массы тела могут затруднить наступление беременности;
- отказаться от курения, алкоголя и других вредных привычек, которые увеличивают риск бесплодия;
- раз в год посещать гинеколога и выполнять его рекомендации, своевременно лечить инфекции и воспаления;
- отслеживать своевременность менструации, а в случае сбоя менструального цикла обратиться к врачу;
- использовать барьерные методы контрацепции, которые позволяют предотвратить нежелательную беременность и аборты, а также инфекционные заболевания, передаваемые половым путём. Кроме того, необходимо регулярно сдавать анализы на ИППП, поскольку презервативы защищают не от всех заболеваний, которыми можно заразиться во время полового акта;
- по возможности планировать беременность до 35 лет: в более старшем возрасте способность женщины к зачатию снижается, а у мужчин ухудшаются показатели спермы;
- по возможности избегать стрессов, чрезмерного психического и физического переутомления.
При планировании беременности паре рекомендуется пройти комплексное обследование, чтобы выявить скрытые заболевания и получить рекомендации врачей. Для естественного зачатия следует вести регулярную половую жизнь: оптимально 3–4 половых контакта в неделю. При этом не стоит использовать лубриканты, так как они могут повлиять на подвижность сперматозоидов. Но даже при соблюдении всех рекомендаций вероятность зачатия в один менструальный цикл у абсолютно здоровых партнёров не превышает 20–25%.
Источники
- Женское бесплодие : клинические рекомендации / Минздрав РФ. 2021.
- Зюзикова З. С., Волеводз Н. Н., Григорян О. Р., Дегтярева Е. И., Дедов И. И. Состояние здоровья детей, рождённых в результате применения вспомогательных репродуктивных технологий: позиция эндокринолога // Проблемы эндокринологии. 2018. Т. 64(4). С. 235–243.
- Eskew A. M., Jungheim E. S. A History of developments to improve in vitro fertilization // Mo Med. 2017. Vol. 114(3). P. 156–159.
- Бесплодие : информационный бюллетень / Всемирная организация здравоохранения. 2023.
- Rebar R. W., Stryker H. Assisted reproductive techniques / MSD. 2022.
- Приказ Министерства здравоохранения Российской Федерации от 31 июля 2020 г. № 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».


