При геморрагическом васкулите иммунная система начинает атаковать мелкие сосуды собственного организма — капилляры, венулы и артериолы. Из-за этого они становятся хрупкими, в их просвете появляются микротромбы, а циркуляция крови нарушается.
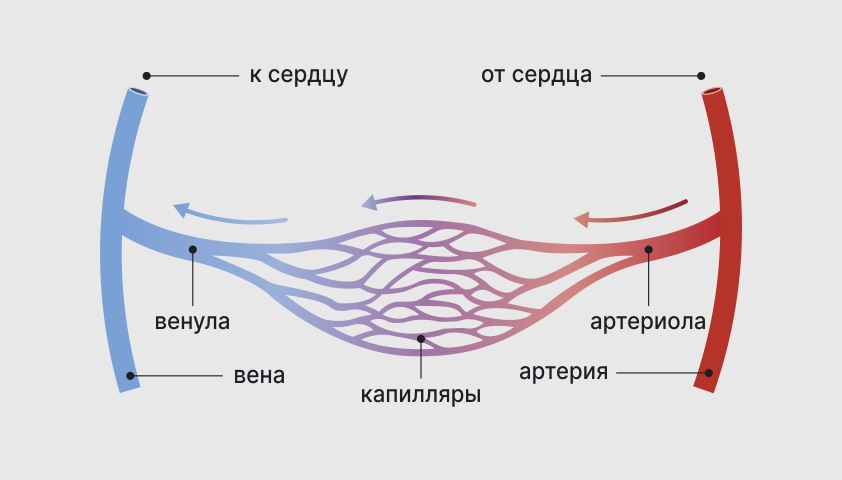
Артериолы — мелкие сосуды, которые разветвляются от артерий к капиллярам. Венулы — небольшие сосуды, обеспечивающие отток крови из капилляров в вену
Характерный признак геморрагического васкулита — мелкие кровоизлияния в коже, слизистых оболочках, а также во внутренних органах.

При болезни Шёнлейна — Геноха на коже (чаще всего на ногах и ягодицах) появляются небольшие красные пятна — множественные мелкоточечные кровоизлияния
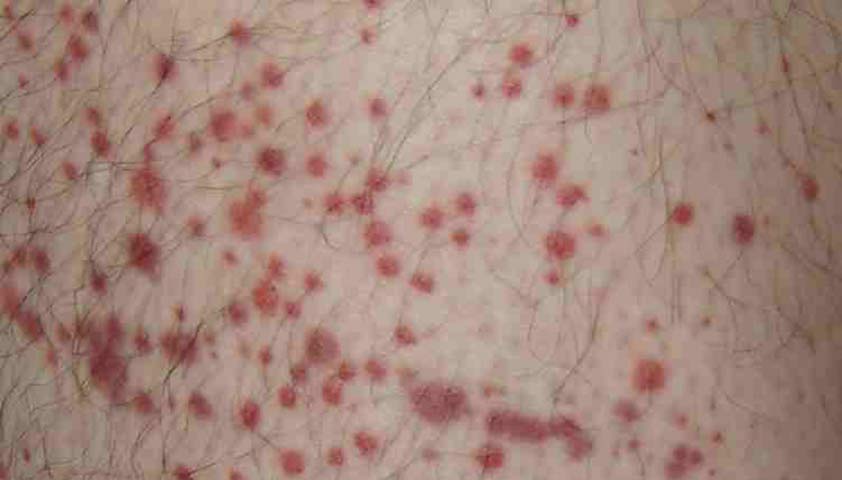
При болезни Шёнлейна — Геноха на коже (чаще всего на ногах и ягодицах) появляются небольшие красные пятна — множественные мелкоточечные кровоизлияния. Автор: Hektor, CC BY-SA 3.0


Геморрагический васкулит чаще встречается у детей в возрасте 4–8 лет: в этой возрастной группе болезнь выявляют в 23–25 случаях на 100 тыс. человек. Взрослые болеют в 10 раз реже (13–14 случаев на 1 млн человек). При этом у взрослых болезнь Шёнлейна — Геноха обычно протекает намного тяжелее: в 50–80% случаев вовлекаются почечные сосуды, у 10–12% пациентов может развиться терминальная почечная недостаточность Терминальная почечная недостаточностьЖизнеугрожающее состояние, при котором почки прекращают функционировать. (у детей такое осложнение бывает лишь в 1% случаев).
Механизм развития геморрагического васкулита
Известно, что в ответ на неблагоприятные внешние факторы (заражение вирусами и бактериями, аллергические реакции) иммунная система активизируется и начинает вырабатывать иммуноглобулины класса A (IgA) и G (IgG) — защитные антитела, призванные уничтожить «неприятеля».
В норме такие антитела через некоторое время нейтрализуются и выводятся из организма. Но при геморрагическом васкулите иммуноглобулины формируют иммунные комплексы, которые накапливаются преимущественно в сосудистой стенке микроциркуляторного русла, что приводит к воспалению и последующей закупорке тромбами, некрозу (омертвению) и разрыву.
Из-за нарушения сосудистой проницаемости эритроциты попадают за пределы сосудов в окружающие ткани, и появляется типичная клиническая картина. Активность свёртывающей системы крови увеличивается. Кровь становится более вязкой. Возникает ишемия тканей и органов, которая без лечения может привести к их некрозу — отмиранию.
Факторы риска развития геморрагического васкулита
Точные причины геморрагического васкулита пока до конца не исследованы, но известны спусковые крючки — триггеры, которые могут привести к болезни.
Основные факторы риска развития геморрагического васкулита:
- острые бактериальные и вирусные инфекции, в том числе туберкулёз, гепатиты B и C, инфекционный мононуклеоз;
- паразитарные инфекции: токсокароз, амёбиаз;
- приём некоторых лекарственных препаратов: антибиотиков, ингибиторов ангиотензинпревращающего фермента, антагонистов к рецепторам ангиотензина II, алкалоидов хинного дерева, витамина A, стрептокиназы, нестероидных противовоспалительных препаратов, хлорпромазина;
- сахарный диабет, болезни печени, аутоиммунные поражения суставов, воспалительные заболевания кишечника;
- вакцинация против тифа, паратифа, кори, краснухи у предрасположенных лиц (с фенотипом лейкоцитарного антигена человека HLA-DRB1*01);
- пищевая аллергия;
- травмы и переохлаждение;
- длительное пребывание на солнце;
- некоторые онкологические заболевания.
В 60–80% случаев геморрагический васкулит развивается через 2–4 недели после начала бактериальной или вирусной инфекции.
Виды геморрагического васкулита
Общепринятой классификации болезни Шёнлейна — Геноха пока нет, но на практике принято различать несколько типов болезни — в зависимости от основной локализации патологического процесса, характера течения, степени тяжести и фазы болезни.
Основные клинические формы геморрагического васкулита:
- кожная — воспаление затрагивает только сосуды кожи;
- смешанная — в патологический процесс вовлечены также внутренние органы и суставы;
- почечная — в сочетании с поражением почек;
- суставная;
- абдоминальная.
Формы геморрагического васкулита по характеру течения:
- молниеносная — симптомы нарастают крайне быстро, смерть от осложнений (кровотечения или тромбоза) может наступить в течение нескольких дней;
- острая — развивается так же быстро, однако в большинстве случаев пациент выздоравливает или болезнь переходит в хроническую форму;
- подострая — заболевание прогрессирует в течение нескольких месяцев или даже лет, при этом периоды обострения чередуются с ремиссиями;
- хроническая — болезнь длится годами, при этом ремиссия может растянуться на несколько лет.
Степени тяжести геморрагического васкулита:
- лёгкая: человек в целом чувствует себя удовлетворительно, кожные высыпания незначительны, температура тела нормальная или субфебрильная, отсутствуют признаки поражения других органов и систем;
- среднетяжёлая: выраженный кожный синдром, повышение температуры тела выше 38 °С, головная боль, слабость, боли в животе, мышцах и суставах, отёки;
- тяжёлая: множественные распространённые высыпания на коже, высокая температура тела, участки некроза (отмирания тканей), сильные боли в животе, желудочно-кишечные кровотечения, отёки, высокое артериальное давление, признаки поражения центральной нервной системы.
В Международной классификации болезней и проблем, связанных со здоровьем, 10-го пересмотра (МКБ-10) геморрагическому васкулиту присвоен код D69.0 — «Аллергическая пурпура».
Симптомы геморрагического васкулита
Характерный симптом геморрагического васкулита, который появляется у всех заболевших, — сыпь на коже, имеющая петехиальный или мелкопятнистый характер. Чаще всего она локализуется на ногах и ягодицах, но примерно в 30% случаев высыпания обнаруживаются также на туловище и руках.
Заболевание начинается с появления слегка выступающих над поверхностью кожи эритематозных пятен, папул или уртикарных высыпаний, которые быстро эволюционируют в пурпуру (мелкопятнистые капиллярные кровоизлияния в кожу).
Диаметр высыпаний — от нескольких миллиметров до 2 сантиметров. Очаги появляются группами, по мере прогрессирования болезни (в течение 1–2 недель) они становятся синюшно-багровыми, затем бледнеют и через несколько дней приобретают желтовато-коричневый оттенок, после чего полностью проходят с развитием гиперпигментации. Иногда высыпания сопровождаются зудом.
В тяжёлых случаях пятна изъязвляются, на них появляются участки некроза.
Второй по распространённости симптом — отёк и боль в суставах — обнаруживается у 70% людей. В основном болезнь затрагивает крупные суставы — коленный, голеностопный, реже — лучезапястный и локтевой.
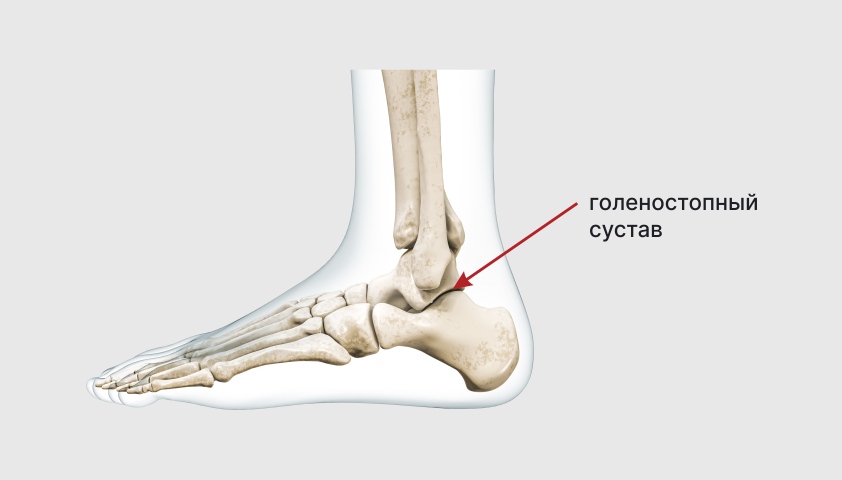
Голеностопный сустав
Лучезапястный сустав


У 50–60% пациентов с геморрагическим васкулитом также возникает боль в животе. Мучительные болевые приступы обычно повторяются много раз в течение суток, затем, через несколько дней, проходят. В некоторых случаях также присоединяются тошнота и рвота с примесью крови, расстройство стула, мелена (чёрные дёгтеобразные каловые массы), повышение температуры до 37–38 °C.
При внезапной боли в животе, кровавой рвоте и мелене следует незамедлительно вызвать бригаду скорой помощи.
У 30–50% пациентов появляется боль в пояснице, отёки лица по утрам, а лодыжек и голеней — по вечерам. Моча может стать розоватой или красноватой — из-за примеси крови в ней. Всё это говорит о том, что в патологический процесс вовлечены почки.
Осложнения геморрагического васкулита
В большинстве случаев заболевание проходит бесследно. Но у некоторых пациентов возникают осложнения — сыпь на коже изъязвляется, на ней образуются участки некроза.
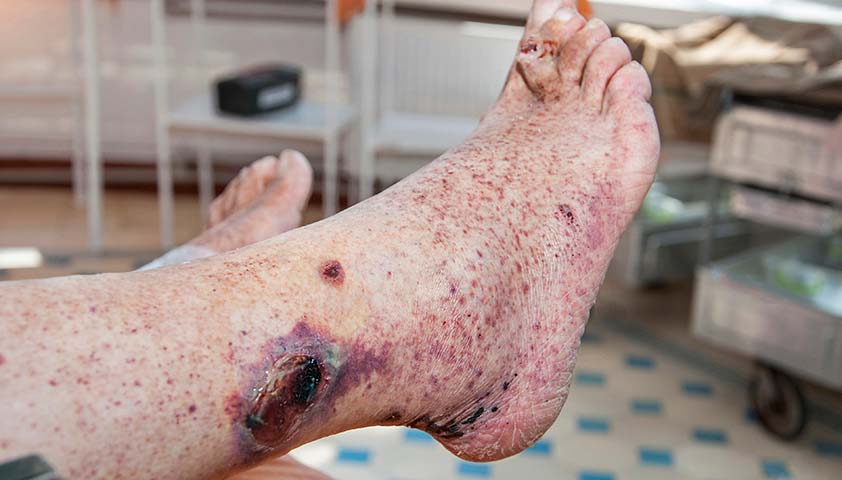
Нажмите, чтобы увидеть.
Некроз мягких тканей — одно из осложнений болезни Шёнлейна — Геноха
Другие возможные осложнения геморрагического васкулита:
- кишечная непроходимость;
- панкреатит — воспаление поджелудочной железы;
- перфорация (прободение) язв желудка и кишечника;
- перитонит — воспаление брюшины;
- постгеморрагическая анемия — малокровие, связанное с острой или хронической кровопотерей;
- тромбозы и инфаркты внутренних органов;
- подострый злокачественный гломерулонефрит — воспаление почечных клубочков.
К редким осложнениям болезни Шёнлейна — Геноха относятся лёгочные кровотечения, кровоизлияния в головной и спинной мозг.
К какому врачу обращаться при симптомах геморрагического васкулита
Диагностикой и лечением геморрагического васкулита у взрослых занимается ревматолог и дерматовенеролог, а у детей — педиатр, детский ревматолог и дерматолог.
На приёме врач спрашивает, как давно у пациента появилась сыпь. Уточняет, переносил ли человек простуду или инфекционное заболевание, принимал ли антибиотики или жаропонижающие лекарственные препараты, какие жалобы, помимо сыпи, ещё имеются.
Затем специалист переходит к осмотру — оценивает характер и локализацию высыпаний, осматривает суставы.
Для уточнения диагноза ревматолог может назначить пациенту лабораторные анализы.
Лабораторная диагностика
Общий анализ крови — базовое исследование, которое позволяет оценить состояние здоровья пациента. При геморрагическом васкулите ОАК может показать повышенный уровень лейкоцитов (в том числе эозинофилов), анемию, а также высокое СОЭ.
Прицельные анализы на C-реактивный белок (СРБ) и иммуноглобулины (Ig) также помогут исключить или подтвердить болезнь Шёнлейна — Геноха. Если диагноз верен, оба эти показателя окажутся выше нормы.
У детей, страдающих от геморрагического васкулита, также может быть значительно повышен уровень антистрептолизина-O (АСЛО) — такое состояние говорит о недавно перенесённой стрептококковой инфекции.
Коагулограмма — исследование свёртывающей системы крови — позволяет отличить геморрагический васкулит от других заболеваний крови. При болезни Шёнлейна — Геноха будет повышен уровень фибриногена, D-димера, укорочено АЧТВ.
Также при подозрении на геморрагический васкулит врач может направить пациента на общий анализ мочи (ОАМ) и анализ кала на скрытую кровь. В моче будут обнаружены эритроциты (гематурия), повышенное содержание белка (протеинурия), а при почечной форме — цилиндры (цилиндрурия).
Инструментальная диагностика
Проверить состояние органов-мишеней, которые чаще всего поражает болезнь, позволяет УЗИ почек и брюшной полости, гастроскопия (эндоскопическое обследование желудка), бронхоскопия.
Лечение геморрагического васкулита
В острый период болезни врач рекомендует пациенту соблюдать постельный режим и как можно меньше двигаться. Через 5–7 дней, после исчезновения сыпи на коже, режим может стать менее строгим.
Также важно исключить из рациона любые продукты, которые могут спровоцировать аллергию.
Если болезнь затронула органы желудочно-кишечного тракта, показана диета №1: блюда разрешено варить, запекать или готовить на пару, не используя соль и острые специи. Питаться нужно дробно, 5–6 раз в сутки, не употребляя при этом слишком холодные и слишком горячие продукты.
Если же у пациента поражены почки, то ему следует соблюдать диету №7. Её характерная особенность — минимальное содержание белков (например, мясных продуктов, яиц, творога), а также соли.
Независимо от формы болезни, всем пациентам, страдающим от геморрагического васкулита, прописывают антиагреганты — лекарственные препараты, которые улучшают микроциркуляцию крови и предотвращают тромбообразование.
При среднетяжёлом и тяжёлом течении болезни Шёнлейна — Геноха пациентам также назначают антикоагулянты — препараты, которые снижают активность свёртывающей системы крови и препятствуют чрезмерному образованию тромбов.
При упорном волнообразном течении болезни, очагах некроза на коже и сильной, мучительной боли в животе могут быть показаны глюкокортикоиды — противовоспалительные и противоаллергические лекарственные препараты. При тяжёлом поражении почек также назначают цитостатики.
Прогноз геморрагического васкулита
В большинстве случаев прогноз геморрагического васкулита благоприятный — более 90% пациентов выздоравливают в течение 2 лет после начала болезни. При этом примерно у 40% людей заболевание рецидивирует.
Молниеносная форма болезни может привести к смерти пациента в течение нескольких дней.
Профилактика геморрагического васкулита
Специфических мер профилактики геморрагического васкулита не существует. Чтобы снизить риск развития болезни, полезно придерживаться следующих правил:
- своевременно лечить бактериальные, вирусные, паразитарные инфекции;
- исключить или по крайней мере минимизировать контакт с аллергенами (если аллергия была выявлена ранее);
- не принимать бесконтрольно (без соответствующих рекомендаций врача) лекарственные препараты;
- не переохлаждаться;
- после перенесённой болезни Шёнлейна — Геноха — в течение 2 лет планово наблюдаться у врача-ревматолога.
Источники
- Федеральные клинические рекомендации по оказанию медицинской помощи детям с болезнью Шенлейна — Геноха / Союз педиатров РФ. 2015.
- Детская ревматология : руководство для врачей / под ред. А. А. Баранова, Л. К. Баженовой. М., 2002.
- Кривошеев О. Г., Гуляев C. B., Семеновых А. Г. Современные принципы лечения пурпуры Шёнлейна — Геноха // Врач. 2007. № 4. С. 54–55.