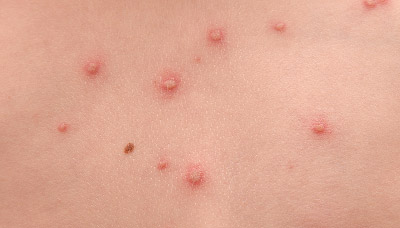
Раньше из-за схожих симптомов ветрянку считали разновидностью натуральной (чёрной) оспы, отсюда и похожее название. Позднее учёные установили, что заболевания вызывают разные возбудители, но термин «ветряная оспа» уже так прижился, что отменять его не стали. Поэтому ветрянку и правда называют ветряной оспой.
Причина ветрянки у детей: вирус варицелла-зостер
Вирус варицелла-зостер, или вирус герпеса человека III типа (Varicella zoster, VZV, HHV-3), — ДНК-содержащий вирус из семейства Herpesviridae, причина ветряной оспы (ветрянки) и опоясывающего лишая.
Вне живой клетки вирусы существуют в форме вирионов. Вирион — это полноценная вирусная частица, содержащая генетический материал.
Под электронным микроскопом вирион вируса варицелла-зостер выглядит как шарик диаметром 120–180 нанометров, покрытый жировой оболочкой, в которой расположены гликопротеиновые шипы.
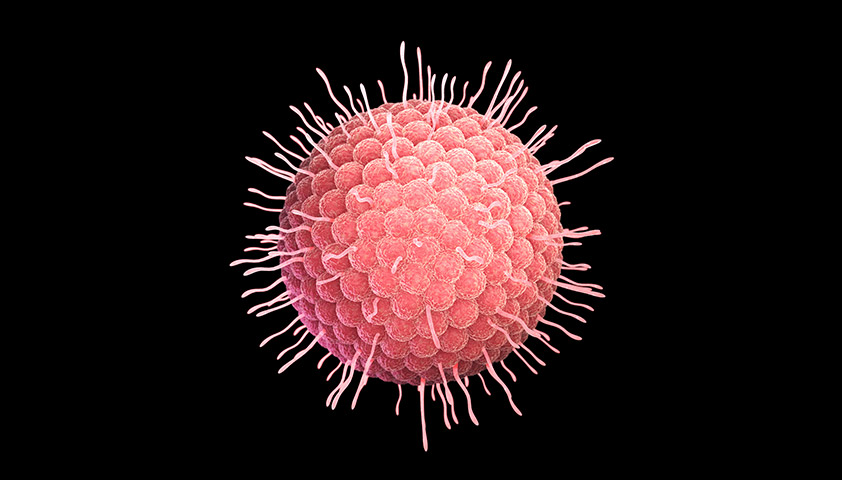
Вирион вируса варицелла-зостер
Когда вирион попадает в организм, шипы связываются с белком-рецептором на поверхности здоровой клетки и помогают вирусу проникнуть внутрь.
Оказавшись в клетке, возбудитель использует её ресурсы для собственного воспроизводства. В заражённых клетках происходит синтез компонентов вируса и сборка новых вирионов. Затем они выделяются в межклеточное пространство и попадают в кровоток.
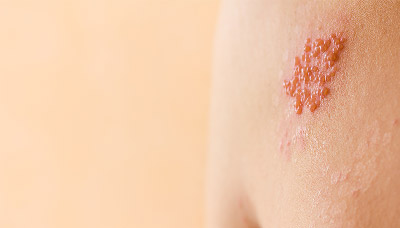
Обычно ветрянкой заболевают в детстве, после чего вирус «прячется» в нервных клетках и навсегда остаётся в организме. При ослаблении иммунитета на фоне стресса, переохлаждения или по другим причинам вирус может реактивироваться и стать причиной опоясывающего лишая (опоясывающего герпеса).
Будьте осторожны! Если заболевший опоясывающим лишаём будет в прямом контакте с ребёнком (обнимет или поцелует его), то малыш может заразиться ветрянкой. И наоборот, если ребёнок болеет ветрянкой, у переболевших этой инфекцией взрослых может неожиданно появиться опоясывающий лишай.
Распространённость ветрянки среди населения
Ветрянка очень заразна. Источник инфекции — больной ветрянкой или опоясывающим лишаём.
Восприимчивость никогда не болевших ветряной оспой — 90%, а значит, при контакте с заражённым 9 из 10 неболевших заразятся.
До 50% случаев заражения ветрянкой приходится на детей от 5 до 9 лет, к 15 годам непереболевшими остаются лишь 10% населения.
Как можно заразиться ветрянкой
Возбудитель ветрянки — вирус варицелла-зостер — передаётся воздушно-капельным путём и может попасть в организм ребёнка с вдыхаемым воздухом, частицами слюны инфицированного, реже — при прямом контакте с высыпаниями.
Случаи заражения ветрянкой у детей чаще регистрируют весной и осенью. Летом практически никто не болеет. Точного объяснения у врачей нет, возможно, это связано с быстрой гибелью вируса на солнце или разобщённостью детского коллектива в летний сезон.
Если в замкнутом помещении, например в классе или группе детского сада, есть ребёнок с ветрянкой, рискуют заболеть все неболевшие дети
Часто дети заражаются в ожидании очереди у педиатра, в самолёте или поезде и даже на детской площадке.
Встречаются и экстремальные способы заражения. Так, некоторые родители устраивают целые «ветряночные вечеринки», где неболевшие дети играют с заразившимся. Родители считают, что таким образом минимизируют риски, потому что заражают здорового ребёнка в удобное им время, но на самом деле всё не так безопасно. Дело в том, что в редких случаях ветрянка провоцирует тяжёлые осложнения вроде пневмонии и энцефалита. Так что, если есть выбор, лучше не болеть совсем и пройти вакцинацию против ветряной оспы (после консультации врача-вакцинолога при отсутствии противопоказаний).
Инкубационный период и заразность ветрянки у детей
Инкубационный период ветрянки длится от 10 до 20 дней, в это время ребёнок активен и не ощущает никаких симптомов.
Только спустя пару недель вирус достигает кожи и на ней образуются характерные высыпания в виде красных пятен, на которых развиваются пузырьки, заполненные жидкостью, — везикулы.
За 2 дня до появления первых высыпаний ребёнок уже заразен для окружающих.
Иммунитет к ветрянке и повторное заражение
После первичной инфекции вирус навсегда остаётся в организме и при ослаблении иммунитета может реактивироваться — происходит повторное заражение. Как правило, так бывает, если первичная инфекция протекала в лёгкой форме или и вовсе скрыто. И наоборот, если первый эпизод болезни был ярким, повторный, скорее всего, будет лёгким.
Реактивация инфекции во взрослом возрасте может стать причиной опоясывающего лишая.
Факторы, провоцирующие реактивацию вируса варицелла-зостер:
- болезни, ослабляющие иммунную защиту: ВИЧ, онкологические заболевания, иммунодефициты;
- лучевая терапия или химиотерапия;
- приём препаратов, подавляющих иммунную систему (иммунодепрессантов).
Как вовремя распознать ветрянку у ребёнка: первые признаки болезни
Как правило, спутать ветрянку с другими болезнями (за исключением стёртых и атипичных форм) сложно, потому что всем знаком её характерный симптом — пузырьки, наполненные жидкостью, которые сильно зудят.
Сыпь на коже и слизистых оболочках появляется волнообразно, обычно на фоне эпизодов повышения температуры до 39 ॰С
За 3–4 дня до первых везикул могут появиться общие симптомы интоксикации:
- повышение температуры,
- головная боль,
- усталость,
- снижение аппетита.
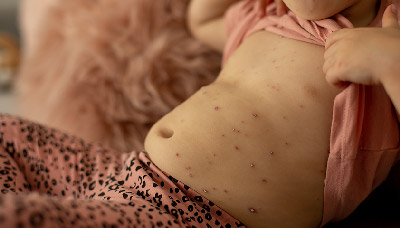
Фото ветрянки у ребёнка
Как правило, характерная сыпь появляется сначала на груди, спине и лице, постепенно распространяясь по всему телу. Через 7–10 дней пузырьки покрываются корочкой и со временем полностью исчезают.
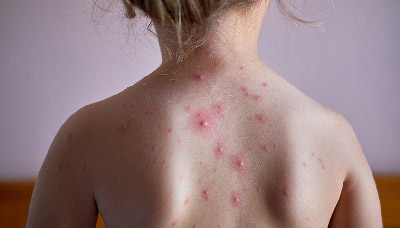
Сыпь при ветрянке на спине у ребёнка
Ребёнок заразен за 1–2 дня до появления сыпи и всё время вплоть до того момента, когда все высыпания покроются корочками, поэтому в этот период не стоит ходить в магазин, детский сад, школу или в гости.
Кроме зудящей сыпи на коже, могут появиться везикулы на слизистой оболочке рта. Они быстро лопаются, образуя небольшие язвы, которые могут вызывать чувство жжения и дискомфорта.
Как отличить ветрянку от других инфекций
Ставить диагноз и назначать лечение при ветрянке у ребёнка должен только врач.
Заболевания и состояния, по проявлениям похожие на ветрянку:
- опоясывающий герпес (лишай);
- инфекция простого герпеса;
- укусы насекомых;
- энтеровирусная инфекция;
- буллёзное импетиго;
- рожистое воспаление.
Поставить точный диагноз врач может только после осмотра. Но есть несколько признаков, по которым можно предположить, что у ребёнка именно ветряная оспа.
Чек-лист для диагностики ветрянки у ребёнка:
- На теле есть несколько выпуклых пузырьков на воспалённой коже, которые зудят и чешутся.
- Высыпания появились через несколько дней после повышения температуры или плохого самочувствия.
- Кто-то из друзей или одноклассников ребёнка недавно болел ветрянкой.
Если два и более пункта совпадают, скорее всего, у ребёнка ветрянка. Следует оставаться дома и сообщить об инфекции в тот коллектив, который он посещал до появления симптомов.
Сколько длится ветрянка
В среднем ветрянкой болеют 7–10 дней.
Заболевание проходит четыре последовательных периода:
- Инкубационный — продолжается от 11 до 21 суток, при этом человек не ощущает симптомов болезни.
- Продромальный — длится от нескольких часов до 2 суток и сопровождается небольшой слабостью, появлением мелкопятнистой сыпи.
- Острый — наступает к концу первых суток и продолжает в среднем от 2 до 5 дней. Нарастает интоксикация, появляется выраженная слабость и характерная сыпь, температура тела повышается до 38–39 °С;
- Период обратного развития (выздоровления) — продолжается в течение 1–2 недель после появления последних пузырьков. Температура тела нормализуется, высыпания покрываются корочками, которые постепенно отторгаются (отходят от кожи).
Через 2–3 дня после последнего повышения температуры можно говорить о начале периода выздоровления.
Виды и симптомы ветрянки у детей
По клиническому течению болезни выделяют две основные формы ветрянки: типичную и атипичную.
В зависимости от формы различается интенсивность проявления симптомов болезни.
Так, типичная форма характеризуется покраснением кожи с образованием везикул (пузырьков с прозрачным содержимым).
Атипичная форма ветрянки делится на несколько подвидов:
- рудиментарная — есть высыпания на коже в виде эритематозных пятен, но нет синдрома общей инфекционной интоксикации: повышения — температуры тела, головной боли;
- геморрагическая — появление на коже везикул с кровянистым содержимым, кроме того, возможны кровоизлияния в кожу и слизистые оболочки, носовое кровотечение, рвота кровью;
- гангренозная — характеризуется прогрессирующим некрозом (отмиранием) поражённых тканей. Быстро увеличивающиеся пузырьки с гнойно-геморрагическим содержимым окружены гангренозными ободками, распространяющимися по периферии. После вскрытия на их месте образуются долго не заживающие язвы;
- генерализованная — обширные высыпания и повреждение внутренних органов;
- пустулёзная — присоединение вторичной (бактериальной) флоры, нагноение и выраженное усиление интоксикации, частое образование рубчиков;
- буллёзная — выраженные проявления интоксикации, образование крупных (до 3 см) пузырей с жидкостью.
По степени тяжести выделяют лёгкое, среднее и тяжёлое течение ветрянки.
Лёгкое — повышение температуры до 38 °С, необильные высыпания.
Чаще всего лёгкая форма ветрянки проходит практически незаметно для ребёнка. Она проявляется сыпью в верхней части тела — в области щёк, живота и спины — и редко сопровождается образованием везикул и зудящих корочек.
Среднее — повышение температуры до 39 °С, обильные высыпания на коже и слизистых оболочках.
У ребёнка может появиться кашель, головная боль. Он может быть вялым и отказываться от еды
Высыпания покрывают практически всё тело, но большая их часть локализуется в области спины, живота и бёдер.
Красноватая сыпь быстро сменяется пузырьками, наполненными мутной жидкостью, которые сильно чешутся.
Тяжёлое — повышение температуры тела выше 39 °С, обильные крупные высыпания на коже и слизистых оболочках, которые могут сопровождаться образованием язв и рубцов после выздоровления.
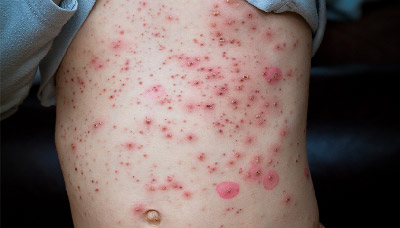
При ветрянке сыпь покрывает всё тело и даже слизистую оболочку рта
Кроме сыпи, заболевший может жаловаться на рвоту, кашель, головную боль. Симптомы, как правило, длятся более 10 дней.Чаще всего так болеют подростки.
Особенности течения ветрянки у детей
В зависимости от возраста ребёнка ветрянка может протекать по-разному:
Ветрянка у детей до года
Младенцы до 5 месяцев и вовсе могут не заразиться. Дело в том, что в этом возрасте в крови ещё присутствуют защитные материнские антитела, которые и оберегают ребёнка от инфекции.
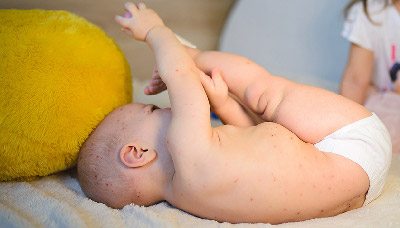
Ветрянка у новорождённых часто имеет нетипичные формы и протекает крайне тяжело
Дети до 5 месяцев, матери которых не болели ветряной оспой или не были вакцинированы от неё, могут заболеть тяжёлой формой ветрянки и имеют высокий риск развития осложнений. Заражение матери ветрянкой на поздних сроках беременности или в период родов также может привести к неблагоприятным последствиям для ребёнка.
Дети после 5 месяцев чаще всего болеют в лёгкой форме: с незначительным повышением температуры и единичными высыпаниями.
Как правило, лечение при лёгкой форме ветрянки носит симптоматический характер, заболевание проходит самостоятельно за 7–10 дней.
Ветрянка у детей от 1 года до 3 лет
Дети в этом возрасте обычно болеют легко: температура редко поднимается выше 38 °С, а сыпь немногочисленна, локализуется в основном в области живота и сопровождается лёгким зудом.
Как правило, дети от года до трёх переносят ветрянку легко
Лечение при такой форме ветрянки симптоматическое и включает жаропонижающие препараты, антигистаминные средства, лосьоны и гели для облегчения зуда.
Ветрянка у детей старше 3 лет
Дети старше 3 лет переносят болезнь тяжелее, чем малыши. Температура поднимается выше 39 °С и тяжело сбивается, высыпания обширные и распространены по всему телу, в том числе и на слизистой оболочке рта.
Лечение, как правило, симптоматическое. До исчезновения симптомов заболевания следует соблюдать постельный режим и пить достаточно жидкости.
Диагностика ветрянки у детей
Как правило, врач может легко диагностировать ветрянку по характерной сыпи.
Очная консультация требуется не всегда: иногда врач может провести онлайн-консультацию.
В нетипичных случаях ветрянки врач может назначить лабораторные исследования крови или ПЦР-тест. В редких случаях проводят соскоб ткани для цитологического исследования или выделение вируса в клеточных культурах (заражение экспериментальной модели).
Лабораторная диагностика
Большинству детей с ветрянкой не назначают никаких лабораторных исследований.
Случаи, когда анализы всё-таки могут понадобиться:
- Нетипичная форма болезни. У некоторых пациентов ветрянка протекает в тяжёлой или, наоборот, очень лёгкой форме, при которой сыпь не похожа на типичную: это могут быть маленькие красные пятна и везикулы, которые проходят бесследно и без формирования корочек. Такую сыпь сложно отличить от укусов насекомых или аллергии, поэтому врачу может потребоваться лабораторное подтверждение.
- Вакцинация. Перед прививкой врач может назначить анализы крови, чтобы убедиться, что ребёнок ранее не болел ветрянкой.
Для диагностики заболевания, оценки общего состояния и иммунного статуса назначают клинические и биохимические исследования крови, анализы на антитела к варицелла-зостер, ПЦР-тесты.
Клинический анализ крови проводят, чтобы оценить общее состояние заболевшего. При ветрянке может отмечаться пониженное количество лейкоцитов и нейтрофилов, а также повышенное содержание лимфоцитов, что указывает на то, что иммунная система борется с вирусной инфекцией.
Биохимический анализ крови позволяет оценить состояние печени и почек на фоне болезни и избежать развития осложнений. При типичном неосложнённом течении болезни в результатах анализа не будет существенных отклонений.
Диагностика с помощью полимеразной цепной реакции (ПЦР) в режиме реального времени позволяет выявить генетический материал (ДНК) вируса в крови, моче или отделяемом из высыпаний.
Чтобы понять, есть ли у ребёнка иммунитет к ветрянке, или уточнить стадию болезни, используют тесты на антитела. При острой фазе ветрянки в крови выявляют повышенный титр антител класса IgM, а при реактивации инфекции, после болезни и вакцинации — повышенный титр антител класса IgG.
Положительный результат анализа на IgG к вирусу варицелла-зостер — свидетельство перенесённой ранее инфекции или вакцинации.
Для диагностики острой стадии ветрянки или реактивации инфекции (опоясывающего лишая) информативнее сдавать анализ на антитела класса М (IgM).
Наличие в крови антител класса lgM или четырёхкратное (и более) увеличение титров IgG указывают на ветряную оспу (может потребоваться проведение повторного анализа в динамике).
Лечение ветрянки у детей
В большинстве случаев лечение ветрянки ограничивается назначением симптоматической терапии, направленной на уменьшение зуда и нормализацию температуры тела. Кроме того, заболевшему ребёнку следует обеспечить постельный режим, давать пить побольше жидкости и следить, чтобы он не расчёсывал высыпания.
Общие правила лечения ветрянки у детей
- пить достаточно жидкости, чтобы избежать обезвоживания;
- накладывать охлаждающие компрессы на места активного зуда;
- не расчёсывать высыпания;
- проводить непродолжительные ванны с тёплой водой для уменьшения зуда и подстригать ногти, чтобы ребёнок случайно не сорвал корочки и не занёс в раны инфекцию;
- чаще менять постельное бельё, проветривать помещение и проводить влажную уборку;
- одевать ребёнка в свободную одежду из натуральных тканей, которая не раздражает кожу;
- по возможности отказаться от ношения подгузников в период активных высыпаний или чаще их менять.
Кроме того, для облегчения симптомов ветрянки врач может назначить лекарственные препараты.
Медикаментозное лечение ветрянки у детей
Чтобы снять боль и уменьшить выраженность зуда врач может рекомендовать:
- антигистаминные препараты внутрь;
- наружные средства, стимулирующие регенерацию, а также обладающие противозудным или вяжущим эффектом (например, каламиновый раствор или средства с цинком и сукральфатом точечно на высыпания);
- жаропонижающие средства внутрь для снижения температуры.
Чтобы избежать осложнений со стороны печени и головного мозга (синдром Рея), детям до 16 лет не рекомендуется давать аспирин. Также не рекомендуется использовать ибупрофен. Его применение при ветрянке может быть связано с увеличением риска развития вторичной бактериальной инфекции.
При тяжёлом течении ветрянки ребёнку могут назначить противовирусные препараты.
Показания к госпитализации
Как правило, дети, заболевшие ветрянкой, лечатся дома под присмотром родителей. В стационар госпитализируют только с тяжёлой формой болезни.
Немедленно обратиться к врачу или вызывать бригаду скорой помощи, следует, если у ребёнка:
- многочисленные везикулы на коже, которые становятся гиперчувствительными и болят даже при лёгком прикосновении;
- температура выше 39 °С;
- сильная боль в животе;
- открытые язвы и нагноение высыпаний;
- опухшие и болезненные шейные лимфоузлы;
- сыпь распространяется на один или оба глаза;
- трудности с глотанием;
- проблемы с дыханием или изнурительный кашель;
- сильная головная боль, чувствительность к свету, спутанность сознания, рвота.
Профилактика ветрянки у детей
Лекарства от ветрянки нет, но если сделать прививку — ребёнок или совсем не заболеет, или перенесёт заболевание в лёгкой форме.
Для вакцинации против ветряной оспы используют живые аттенуированные вакцины, которые содержат живой ослабленный вирус варицелла-зостер (на основе штамма Oka/Merck).
Прививки делают не только детям, но и неболевшим взрослым. Схема плановой вакцинации зависит от вводимой вакцины и рекомендаций врача-вакцинолога.
После вакцинации кожа в месте укола может немного покраснеть, у ребёнка может незначительно подняться температура. В редких случаях может появиться характерная для ветрянки сыпь.
Прививка от ветрянки не входит в план обязательных по Календарю вакцинации. Но её можно сделать платно в частных клиниках или центрах иммунизации.